Был синдром артериальной гипертонии
- 27 Июня, 2018
- Кардиология
- Виктор Лоза
Синдром артериальной гипертензии – нарушенное состояние, при котором у пациента отмечается повышенное артериальное давление на протяжении длительного периода времени. Отследить данное состояние можно и самостоятельно, воспользовавшись тонометром. Гипертония способна спровоцировать развитие инфаркта и инсульта, но если своевременно начать лечение, то можно будет нормализовать давление и уменьшить риск осложнения.
Синдром артериальной гипертензии: причины возникновения
В большинстве случаев тяжело установить провоцирующий фактор данного нарушения. В современной медицине выделяют некоторые факторы, которые могут увеличить риск развития патологии:
- Возрастная категория пациента.
- Наследственность.
- Половая принадлежность пациента. В большинстве случаев синдром артериальной гипертензии диагностируется у мужской части населения.
- Вредные привычки – табакокурение, алкоголизм.
- Неправильное питание, умеренная физическая активность.
- Постоянные стрессовые ситуации.
- Артериальная гипертензия при нефротическом синдроме.
- Уровень адреналина в крови выше нормы.
- Врожденные пороки сердца.
- Прием некоторых групп медикаментов на протяжении длительного периода времени, например, пероральных контрацептивов.
- Токсикоз на поздних сроках вынашивания ребенка.
Если у пациента наблюдается один или несколько провоцирующих факторов, то требуется обязательная консультация со специалистом.
Классификация
Для удобного диагностирования и назначения эффективного лечения данная патология была классифицирована. Специалисты выделяют три стадии артериальной гипертонии:
- Первая стадия заболевания. Какие-либо существенные изменения в органах и сосудах отсутствуют, общее состояние пациента стабильное.
- Вторая стадия заболевания. Нарушения диагностируются в одном или нескольких органах, подверженных данной патологии. У пациента может возникать гипертонический криз.
- Третья стадия заболевания. Диагностируются нарушения в органах комплексного характера. У пациента увеличивается риск развития инсульта и инфаркта, происходит поражение зрительного нерва, как следствие, ухудшается зрение, наблюдается сердечная и почечная недостаточности, которые сопровождаются дополнительной симптоматикой.
Определить степень заболевания может только специалист после тщательного обследования и анализа общего состояния пациента.
Первичная и вторичная артериальная гипертензия
Также в медицине выделяют не только степени заболевания, но и виды его происхождения. По генезу артериальная гипертония бывает первичной и вторичной. Первичная, или эссенциальная, патология характеризируется повышенным давлением, которое отмечается у пациента без каких-либо на то причин. Вторичная, или симптоматическая, патология характеризуется повышенным давлением, которое возникает в результате прогрессирования определенных заболеваний или патологий, выступает как основной симптом отклонений в организме.
Синдром артериальной гипертензии первичного типа считается самым распространенным. До сих пор специалисты точно не уставили причины его возникновения, но выделяют основные факторы, которые могут повысить риск развития заболевания. К ним можно отнести:
- Малоподвижный образ жизни.
- Проблемы с лишним весом.
- Наследственный фактор.
- Повышенный уровень холестерина в крови.
- Нехватку калия и витамина Д в организме.
- Повышенную чувствительность организма к солям.
- Злоупотребление спиртными напитками, табакокурение.
- Постоянные стрессовые ситуации.
Причины вторичной артериальной гипертензии
Что касается вторичной гипертонии, то источник заболевания можно выявить без проблем, так как она возникает в результате определенного патологического состояния в организме. Встречается довольно редко. Возникает симптоматический синдром артериальной гипертензии при заболеваниях почек, а также в результате таких провоцирующих причин, как: сердечно-сосудистые, нейрогенные, эндокринные заболевания и прием лекарственных средств.

Сердечно-сосудистая артериальная гипертензия диагностируется в результате атеросклероза аорты, недостаточности аортального клапана. Нейрогенная гипертония возникает из-за повышенного внутричерепного давления, воспалительных процессов, происходящих в нервной системе.
Эндокринная гипертония развивается в результате развития синдрома Конна и болезни Иценко-Кушинга. Не стоит забывать, что данный тип патологии диагностируется у пациентов и при акромегалии, гипотиреозе, гипертериозе и иных нарушениях.
Что касается медикаментозной гипертонии, то ее связывают с приемом нестероидных противовоспалительных лекарственных средств, контрацептивов, антидепрессантов.
Синдром артериальной гипертензии: симптомы
Симптоматика гипертонии будет зависеть от стадии развития заболевания, а также от степени повышенного кровяного давления. Поэтому при постановке диагноза специалист обязательно должен указать эти два немаловажных показателя. Необходимо помнить, что при первых проявлениях заболевания стоит сразу пройти полное обследование и приступить к лечению, чтобы исключить всевозможные осложнения.
Специалисты выделяют три степени синдрома артериальной гипертензии:
- Легкая степень. У пациента наблюдается постоянное повышенное давление в пределах 140-160 мм. рт. ст. на 90-100 мм. рт. ст.
- Умеренная степень. У пациента диагностируется повышенной давление в пределах 180/110 мм. рт. ст.
- Тяжелая степень заболевания. У пациента наблюдается давление в пределах 185/110 мм. рт. ст.
Кроме повышенных показателей, данная патология больше никак себя не проявляет, поэтому даже здоровому пациенту следует время от времени отслеживать свое артериальное давление.
Диагностика
Диагностика синдрома повышенного давления проводится в несколько этапов. В обязательном порядке изучается клиника артериальной гипертензии, а также ее патогенез. Специалист обязательно должен выяснить, на протяжении какого времени наблюдается нарушение и какое нормальное давление у пациента. Уточняется провоцирующий фактор отклонения от нормы.
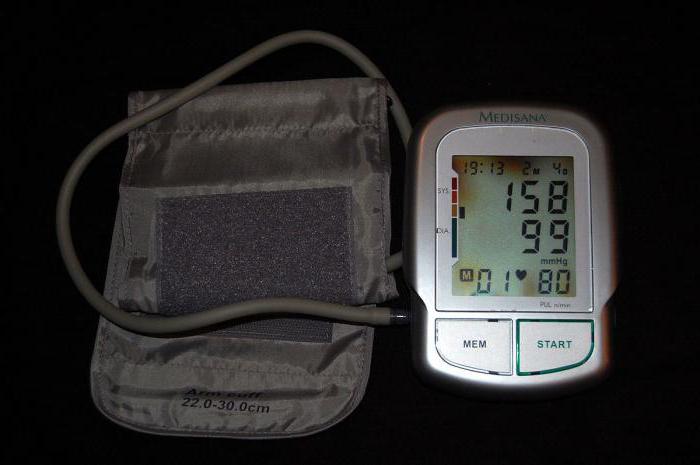
Уделяется внимание образу жизни больного, присутствовали ли какие-либо операционные вмешательства, травмы и хронические заболевания. Специалист также должен уточнить про наследственные патологии и отклонения. После тщательного опроса пациента проводится осмотр и измерение давления. Больному рекомендуется сдать общий анализ крови и мочи, чтобы выявить сопутствующие заболевания в организме.
Дополнительно назначаются и такие виды обследований:
- Электрокардиография. Помогает определить активность и работу сердца, изменения в нем.
- Эхокардиография. Помогает оценить степень поражения органа и характер нарушения в работе.
- Рентгенологическое исследование органов грудной полости. Помогает оценить состояние органа и выявить любые нарушения в легких.
- УЗИ почек и их сосудов назначается для выявления заболеваний данного органа.
- УЗИ надпочечников, сосудов.
При необходимости может понадобиться консультация офтальмолога или терапевта.
Терапия
Лечение синдрома артериальной гипертензии проводится комплексно и назначается после тщательного обследования, установления провоцирующего фактора. При данном заболевании пациентам рекомендуется не только принимать препараты, но и правильно питаться. Нужно употреблять меньше поваренной соли. Также стоит отказаться от вредных привычек. При проблемах с лишним весом стоит уделить внимание этому моменту и придерживаться диеты, составить сбалансированное меню поможет врач-диетолог совместно с кардиологом. В период лечения физическая активность должна быть умеренной, можно заниматься спортом, плаваньем.
Лечение может длиться несколько месяцев и проводиться повторно, все будет зависеть от общего состояния пациента, сопутствующих заболеваний и присутствующих осложнений. Поэтому не стоит игнорировать факт повышенного давления, тем более, если оно диагностируется довольно часто. Стоит помнить, что запущенная стадия заболевания таит опасность для жизни.
Медикаментозная терапия
Что касается медикаментозной терапии, то она включает прием нескольких групп лекарственных средств. Пациенту могут порекомендовать принимать такие препараты, как:
- Ингибиторы АПФ. Оказывают влияние на регулирование кровяного давления и объем крови в организме.
- Средства, способствующие расширению сосудов из-за блокады определенных нервных рецепторов.
- Препараты, которые оказывают воздействие на клетки сердечно-сосудистой системы, при этом уменьшают тонус сосудов.
- Лекарственные средства, оказывающие блокаду нервных рецепторов, которые реагируют на гормоны стресса.
- Мочегонные лекарственные средства.
- Препараты центрального действия, которые способны оказать влияние на артериальное давление.
- Комбинированные препараты.
Все средства и дозировки назначаются исключительно врачом. Обязательно учитывается возрастная категория пациента. Любые самостоятельные корректировки могут спровоцировать ухудшение состояния и привести к негативным необратимым последствиям.
Осложнения и последствия заболевания
Синдром артериальной гипертонии имеет много осложнений. К самым распространенным нарушениям можно отнести такие заболевания и отклонения, как:
- Гипертонический криз. В данной ситуации у пациента отмечается резкое повышение показателей давления. Требует срочного вмешательства. Сопровождается выраженной симптоматикой.
- Заболевания почек, почечная недостаточность.
- Сердечная недостаточность.
- Образование тромбов в сосудах и значительная их закупорка.
- Нарушенный процесс кровообращения в сосудах головного мозга.
- Утолщение стенки сердца.
- Инфаркт миокарда.
- Поражение органов зрения, а также их сосудов. Нарушение зрительной функции.
Любые осложнения сопровождаются дополнительными признаками, но основным считается повышенное артериальное давление. Устранив заболевание, можно будет за короткий срок избавиться от синдрома гипертензии. После чего потребуется постоянно наблюдение у специалиста, чтобы исключить рецидив.
Профилактиеские мероприятия
Профилактика заболевания заключается в тщательном соблюдении всех рекомендаций специалиста и здоровом образе жизни. Пациентам из группы риска рекомендуется правильно и сбалансировано питаться, при необходимости придерживаться диеты. Нужно больше кушать овощей и фруктов, которые улучшают состояние сосудов и способствуют работе сердечно-сосудистой системы. Питание должно быть порционным и частым. Если пациент страдает от табакокурения или алкоголизма, то необходимо попытаться избавиться от пагубных привычек за короткие сроки, тем самым облегчить работу сердца.
Не нужно забывать и про занятия спортом, которые помогают окрепнуть сосудам и сердечным мышцам. Рекомендуется следить за массой тела и проводить своевременное лечение заболеваний и патологий, которые могут спровоцировать повышение артериального давления. Если пациент постоянно подвержен стрессовым ситуациям, то их стоит исключить или значительно уменьшить. При необходимости можно принимать успокоительные средства, назначенные исключительно специалистом.
Почечная гипертензия
Почечная гипертензия может диагностироваться в любом возрасте. Относится к вторичному типу заболевания. Возникает в результате многих провоцирующих факторов и сопровождается выраженной симптоматикой. Стоит понимать, что почки – фильтрующий орган, и, если у пациента диагностируется повышенное артериальное давление, объем крови, проходящий через них, также увеличивается, тем самым нарушается работа. Почки не в состоянии профильтровать большое количество крови и качественно выполнить свою работу, то есть вывести из организма вредные вещества.
Из-за нарушенного процесса у пациента будет отмечаться скопление жидкости в организме, появится отечность. Так как сосуды не способны работать в таком режиме, происходит выработка ренина, который также провоцирует задержку жидкости в организме. При этом у пациента будет диагностироваться повышенный тонус почечных артерий. Если функция почек нарушена, то уменьшится синтез простагландина, который способен нормализовать уровень артериального давления.
Артериальная гипертония у детей
Синдром артериальной гипертензии у детей диагностируется в редких случаях. Относится к хроническим заболеваниям. Становится актуальной данная патология из-за особенностей лечения в детском возрасте, так как младшей возрастной категории разрешены для терапии не все лекарственные средства. Диагностируется синдром в результате прогрессирования сопутствующих провоцирующих заболеваний и отклонений. Очень часто данное отклонение наблюдается у детей из-за проблем с лишним весом, что в настоящее время – вполне распространенная проблема.
Синдром артериальной гипертензии патогенез имеет такой же, как и у старшей возрастной категории. Спровоцировать развитие заболевания могут такие патофизиологические механизмы, как увеличенный объем циркулирующей крови, увеличенный сердечный выброс и повышенное общее периферическое сопротивление. К предрасполагающим факторам развития заболевания у детей можно отнести наследственность, сахарный диабет, проблемы с лишним весом, стрессовые ситуации, заболевания нервной системы и почек. Клиника артериальной гипертензии не сильно отличается от взрослой симптоматики.
Лечение детской гипертензии
Терапия проводится с целью снижения артериального давления до пределов нормы. Может как использоваться медикаментозное лечение, так и проводиться нормализация состояния без использования лекарственных средств. Второй вариант считается наиболее востребованным. Если патология наблюдается на фоне иных провоцирующих заболеваний, то, в первую очередь, уделяется внимание данным отклонениям.
Детям с этим нарушением рекомендуется больше заниматься спортом. Если в семье присутствуют конфликты, то специалисты советуют на период восстановления полностью их исключить. Не стоит забывать про правильное и сбалансированное питание, которое так необходимо для растущего организма.
При медикаментозной терапии стоит придерживаться основных принципов, которые заключаются в использовании пролонгированных метаболически нейтральных гипотензивных препаратов. Период восстановления будет длительным и трудоемким. Также ребенку могут прописать ингибиторы и блокаторы рецепторов.
Источник
Гипертоническая болезнь – это патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
Общие сведения
Ведущее проявление гипертонической болезни – стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического – свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.

Гипертоническая болезнь
Причины
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию.Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания:
- болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии);
- патологии щитовидной железы (тиреотоксикоза);
- заболеваний надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма);
- коарктации или атеросклероза аорты и др.
Факторы риска
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Основные факторы, способствующие развитию гипертонической болезни:
- Часто повторяющееся нервное перенапряжение, длительное и сильное волнение, частые нервные потрясения. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
- Повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
- Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
- Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
- У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
- Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
- Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Патогенез
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД – < 120/80 мм рт. ст.
- Нормальное АД – 120-129 /84 мм рт. ст.
- Погранично нормальное АД – 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени – 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени – 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени – более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД< 100 мм рт. ст.
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения – диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
- Стадия I (мягкой и умеренной гипертонии) – АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
- Стадия II (тяжелой гипертонии) – АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
- Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» – сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
Источник
