Что такое целевое артериальное давление

Гипертоническая болезнь (артериальная гипертензия) – грозное заболевание
Гипертоническая болезнь – широко распространенное заболевание, основной характеристикой которого являются повышенные уровни артериального давления. Длительное многолетнее его повышение ведет к развитию необратимых изменений в сердце и сосудах, которые в совокупности с другими широко распространенными заболеваниями (дислипидемия, сахарный диабет) приводят к тяжелым осложнениям, среди которых инфаркт миокарда и инсульт являются главными убийцами населения большинства стран мира.
Цели лечения гипертонической болезни
Целью лечения гипертонической болезни является такая коррекция кровяного давления, когда его уровень максимально приближен к физиологическому (такому, который бывает у здорового человека). Это значит, что давление при физической нагрузке повышается до значений, позволяющих обеспечить необходимый ток крови в активно работающих органах (прежде всего в мышцах), а после прекращения нагрузки быстро возвращается к нормальным показателям. О нормальном кровяном давлении читайте в нашей статье «Нормальное давление». Его уровень в покое должен оставаться в пределах нормальных показателей, а во время сна снижаться на 10-20% от уровня бодрствования.
Нормальное кровяное давление колеблется в довольно широких пределах от верхней границы 130/80 мм рт. ст. до нижних уровней, «нормальность» которых определяется отсутствием симптоматики артериальной гипотонии (низкого давления). Следует понимать, что нормализация артериального давления является формальной целью лечения артериальной гипертензии. Истинной целью является уменьшение риска развития смертельных и инвалидизирующих осложнений гипертонической болезни.
Таким образом, воздействуя на гипертензию, врач проводит целенаправленную профилактику коронарной болезни и инсультов у своего пациента.
До какого уровня снижать давление? Что такое целевое артериальное давление?
Целевое артериальное давление – это уровень давления крови, который должен быть достигнут в результате лечения.
Наличие широкого диапазона нормальных показателей давления ставит перед врачом, занимающимся лечением гипертонической болезни вопрос: до какого уровня снижать гипертензию? Ответ на этот вопрос непосредственно вытекает из основной цели лечения гипертонической болезни. Давление нужно снижать до такого уровня, когда:
- риск развития осложнений гипертензии минимален,
- риск осложнений гипотонии ниже, чем риск развития осложнений гипертензии.
Короче говоря, артериальное давление должно быть снижено до такого уровня, когда риски гипертензии уже максимально снижены, но неблагоприятные эффекты его снижения еще не проявились.
Казалось бы, с учетом наличия в руках врача широкого арсенала гипотензивных средств, цель представляется легко достижимой. Однако это не так. До последнего времени конкретные показатели артериального давления, которых нужно достичь, скорее предполагались, а не были доказаны в научном исследовании. Такие показатели получили название «целевого артериального давления». Фактически господствовали две точки зрения:
- нужно снижать до уровня 140/90 мм рт.ст. и не стремится к более серьезному снижению, т.к. оно может вызвать у больных с измененным сосудистым руслом (а это большинство больных, длительно страдающих артериальной гипертензией) нарушение кровотока в жизненно важных органах, а у пожилых больных и 160/90 мм рт. ст. вполне допустимо, т.к. снижение может только навредить пациенту. Указанный подход довольно прочно укоренился в отечественной кардиологии и, разумеется, транслировался больным. многие из которых убеждены в том, что нормальное артериальное давление для разных возрастов разное и у старых людей оно просто обязано быть высоким;
- давление нужно снижать до минимально возможных, переносимых пациентов величин.
Современные данные свидетельствуют о большей правомерности второго подхода.
Исследование SPRINT
Для того, чтобы перевести показатели целевого давления из предполагаемых в доказанные, необходимо проведение крупных исследований.
В ноябре 2015 г. в журнале The New England Journal of Medicine опубликованы результаты исследования SPRINT в котором изучены результаты лечения 9361 пациента в возрасте не менее 50 лет. Обследованные были разделены на две группы. Одной из них назначили лечение для достижения целевого уровня систолического давления ниже 140 мм рт.ст. (стандартная терапия), другой – ниже 120 мм рт.ст. (агрессивная терапия). Следует отметить, систолическое давление является более важным фактором риска, чем диастолическое, поэтому, в первую очередь, изучалось влияние снижения систолического давления В исследование включались пациенты с хронической болезнью почек, но не включались те, кто страдает сахарным диабетом.
В результате лечения среднее давление в группе стандартной терапии составило 136/76 мм рт.ст, в группе агрессивной терапии – 121/68 мм рт.ст. Исследование не потребовалось проводить в течение всего планируемого срока, различия между группой стандартной и агрессивной терапии были выявлены уже через год. Оказалось, что агрессивное лечение гипертензии ведет к уменьшению на 25% числа случаев сердечно-сосудистой смерти, инфаркта миокарда, инсульта, сердечной недостаточности. При этом положительный эффект отмечался и у пациентов пожилого возраста, и у больных с хронической болезнью почек.
В группе агрессивной терапии несколько чаще отмечались побочные эффекты в виде: симптомной гипотонии, обмороков, падений с получением повреждений, брадикардии, нарушений содержания электролитов в крови, однако только в 4,7% случаев прослеживалась их явная взаимосвязь с проводимым лечением.
Интересно, что не обнаружено более частого снижения функции почек, как следствия снижения артериального давления, в группе агрессивного лечения, что предполагалось в предыдущих исследованиях.
Обновление от января 2016 г. В полном соответствии с результатами SPRINT находятся данные, полученные учеными из Оксфорда, которые установили, что риск тяжелых сердечно-сосудистых событий снижается пропорционально снижению систолического артериального давления, а оптимальные с точки зрения снижения рисков показатели систолического давления находятся ниже 130 мм рт. ст.
Обновление от июня 2017 г. Получены новые данные о зависимости вероятности сердечно-сосудистых катастроф и смерти от уровня систолического артериального давления. Лучшие результаты достигаются при снижении этого показателя до 120 – 124 мм рт.ст. А для профилактики инсульта даже ниже 120 мм рт.ст.
Обновление от 14 ноября 2017 г. 13 ноября 2017 г. опубликовано новое руководство Американской ассоциации сердца и Американского кардиологического колледжа (совместно с рядом других научных организаций) в котором определяются целевые границы артериального давления для людей с неосложненной гипертензией и различных категорий больных.
1. Для лиц с подтвержденной артериальной гипертензией и сердечно-сосудистым риском в 10% и более РЕКОМЕНДУЕТСЯ снижение артериального давления ниже 130/80 мм рт.ст.
2. Для лиц с подтвержденной артериальной гипертензией, но без дополнительных маркеров сердечно-сосудистого риска снижение давления ниже 130/80 мм рт.ст. ИМЕЕТ СМЫСЛ.
Что такое “рекомендуется” и “имеет смысл”? Как мы уже упоминали, рекомендации по снижению артериального давления, целевые уровни артериального давления являются результатом крупномасштабных научных исследований. В таких исследованиях гораздо легче получить данные о судьбе пациентов с высокими степенями риска, потому что они подходят к регистрируемому в исследовании событию (смерти или развитию несмертельной сердечно-сосудистой катастрофы) относительно быстро. За лицами без факторов риска требуется гораздо более длительное наблюдение, которое может продолжаться не один десяток лет. Соответственно, для первой категории больных у ученых имеется гораздо больше материала, позволяющего давать твердые рекомендации, чем для второй.
Новый взгляд на целевое артериальное давление
Поступающие данные крупных исследований не могли не оказать влияния на практические подходы к снижению артериального давления. Вслед за американскими коллегами, новые нормативы целевого артериального давления, основанные на данных масштабных исследований, были приняты и европейскими кардиологами (в чье число входят и специалисты нашей страны). На конгрессе Европейского общества кардиологов 2018 г. представлено новое руководство: «2018 ESC/ESH Guidelines for the management of arterial hypertension».
Согласно этому руководству установлены следующие целевые уровни артериального давления.
| Целевые уровни артериального давления | |
| Пациенты с гипертонической болезнью в возрасте до 65 лет | менее 130 / менее 80 мм рт.ст. |
| Пациенты пожилого и старческого возраста (65 лет и старше) | 130-140 / менее 80 мм рт.ст. |
| Пациенты сахарным диабетом до 65 лет | 120 – 130 / менее 80 мм рт.ст. |
| Пациенты с сахарным диабетом от 65 лет и старше | 130-140 / менее 80 мм рт.ст. |
| Во всех случаях учитывается переносимость пациентом целевого артериального давления. Если оно непереносимо, что может быть связано с выраженным поражением сосудистого русла, за индивидуальное целевое значение принимается минимально переносимый уровень. Следует помнить, что у больных, не получавших адекватного лечения, непереносимость может быть связана с дезадаптацией к нормальным уровням артериального давления и общих целевых уровней можно достичь, делая это более постепенно, чем в других случаях. | |
Разумеется, у лиц, которые демонстрируют симптомы гипотонии и прочие указанные выше побочные эффекты, снижение функции почек целевой уровень артериального давления должен быть индивидуально пересмотрен. Задача соблюдения баланса между снижением рисков и недопущением тяжелых проявлений гипотонии остается актуальной.
Наш комментарий
Таков современный ответ на вопрос: «Какое должно быть артериальное давление», который по информации Яндекса пользователи российского сегмента интернета задают сотни тысяч раз в месяц.
В некоторых случаях целевое артериальное давление достижимо без приема лекарств. В каких случаях это возможно и что для этого делать, читайте а нашей статье “Лечение гипертонии без лекарств”. Если же лекарства все-таки нужны, их эффективность прямо зависит от приверженности. к лечению. Об этом читайте в нашей статье “Лекарства не помогают? А лечителсь ли вы?”
Обсудить материал или задать вопросы на Facebook.
Недостаточно прав для комментирования
Источник
Гипертоническая болезнь — одно из самых распространенных сердечно-сосудистых заболеваний. По данным ВОЗ, от неё страдает больше 1,1 млрд. чел. во всем мире. Повышенное кровяное давление увеличивает риск развития других болезней сердца. Гипертония — среди основных причин смертности, причем заболевание быстро «молодеет». Оно встречается не только у пожилых, но и у молодых людей. Ниже — о том, почему оно появляется, как его распознать и контролировать.
Что такое гипертоническая болезнь?
Это хроническое состояние, при котором кровяное давление повышено. Его отмечают в виде двух чисел, и оптимальное значение — 120/80 мм рт. ст. Первое число — это систолическое давление, которое возникает при выбросе крови из левого желудочка сердца в аорту в момент систолы (сокращения желудочков сердца). Второе число означает диастолическое давление, когда сердечная мышца расслаблена. Кровяное давление повышается при физических нагрузках, эмоциональном возбуждении, но его значение должно быть близким к нормальному в состоянии покоя. Если при нескольких измерениях, выполненных в разное время, систолическое давление превышает 139 мм рт. ст. и/или диастолическое давление превышает 90 мм рт. ст., диагностируют гипертонию.
Стойкое повышение кровяного давления связывают с несколькими факторами, среди которых лишний вес и недостаточная физическая активность, неправильное питание, вредные привычки, высокий уровень стресса.
Причины и факторы риска
Гипертензия может быть первичной или вторичной:
- первичная (эссенциальная) гипертония встречается чаще — по разным оценкам в 85-95% случаев. Ее появление не связано с сопутствующими заболеваниями, давление повышается под влиянием комплекса факторов;
- вторичная (симптоматическая) гипертоническая болезнь встречается в 5-15%. В этом случае высокое давление относится к числу симптомов, которые могут быть связаны с эндокринными нарушениями, болезнями почек, аномалиями крупных сосудов.
Когда нарушается регуляция и поддержание оптимального кровяного давления, возникает первичная гипертония. Причиной ее возникновения обычно является постоянное нервное перенапряжение. При диагностике важно как можно точнее установить, чем вызвана гипертония, нет ли у нее вторичных причин (наличие болезней, из-за которых повышается давление).
Есть ряд факторов риска, увеличивающих шансы развития первичной гипертонии:
- лишний вес (ожирение);
- недостаточная активность, гиподинамия, отсутствие физических нагрузок;
- употребление алкоголя и курение;
- стресс, постоянное эмоциональное напряжение;
- недостаток сна, его низкое качество, бессонница;
- избыточное количество потребляемой соли;
- неправильно организованный режим сна и отдыха (в том числе из-за ненормированного или слишком длинного рабочего дня);
- изменения гормонального фона (у женщин могут быть связаны с приемом оральных контрацептивов, с наступлением менопаузы);
- наследственные факторы (всего выявлено более 20 генов, которые определяют предрасположенность к гипертонии);
- возраст старше 65 лет (заболевание может встречаться и у молодых людей, периодически контролировать артериальное давление стоит уже после 35 лет);
- неправильное питание (недостаток овощей и фруктов в рационе, избыток продуктов с высоким содержанием трансжиров и насыщенных жиров);
- болезни почек, сахарный диабет и некоторые другие сопутствующие состояния, заболевания.
Многие из этих факторов связаны между собой и усиливают действие друг друга. Часть из них можно контролировать (например, рацион и режим питания, сон, физическую активность, вес, употребление алкоголя, курение). Это — простой способ снизить риск появления гипертонии или улучшить самочувствие в случае, если давление уже повышено.
Классификация
Для классификации заболевания применяют два подхода: по степеням и стадиям. Степени гипертонии различаются тем, до каких значений поднимается артериальное давление, разница между стадиями — в течении заболевания, в количестве, тяжести сопутствующих органических поражений.
Первая степень
Систолическое артериальное давление — более 139 и менее 159 мм рт. ст., а диастолическое находится на уровне 90-99 мм рт. ст. При повышенных значениях нормализовать кровяное давление можно, скорректировав образ жизни. Для этого нужно увеличить физическую активность, скорректировать питание, отказаться от вредных привычек, снизить уровень стресса.
Вторая степень
При второй степени значения артериального давления становятся высокими и составляют 160-179 мм рт. ст. для систолического и 100-109 мм рт. ст. для диастолического. При таких значениях нагрузка на сердце сильно увеличивается. Кровоснабжение головного мозга ухудшается, и это может вызывать головные боли и головокружение, снижение работоспособности. Возникают изменения на глазном дне. Начинается склероз тканей и сосудов почек, выделительная функция нарушается, возможно развитие почечной недостаточности. Состояние сосудов ухудшается. Для лечения нужно изменить образ жизни, а также начать прием лекарств.
Третья степень
Значение систолического давления — выше 180 мм рт. ст., диастолического — выше 110 мм рт. ст. При гипертонической болезни нагрузка на сердце становится слишком высокой и провоцирует необратимые изменения. Давление нужно постоянно снижать с помощью лекарств. Без этого возникает угроза острой сердечной недостаточности, аритмии, стенокардии, инфаркта миокарда, других тяжелых состояний. Пациентам с гипертонией третьей степени нужно постоянно находиться под наблюдением у врача. Необходим непрерывный прием лекарств, снижающих кровяное давление.
| Артериальное давление | Систолическое (мм рт. ст.) | Диастолическое (мм рт. ст.) |
|---|---|---|
| В норме | < 130 | < 85 |
| В норме, т.н. предгипертония | 130–139 | 85–89 |
| 1 — лёгкая степень гипертонии | 140–159 | 90–99 |
| 2 — умеренная степень гипертонии | 160–179 | 100–109 |
| 3 — тяжёлая степень гипертонии | ≥ 180 | ≥ 110 |
Стадии гипертонии
Болезнь развивается постепенно. Всего выделяют три стадии.
- Первая стадия: умеренная гипертоническая болезнь. Кровяное давление нестабильно, его значения могут изменяться в течение дня. На этой стадии состояние внутренних органов и центральной нервной системы остается нормальным, признаков органического поражения нет. Гипертонические кризы случаются редко и протекают относительно легко.
- Вторая стадия: тяжелая гипертония. На второй стадии происходит значительное повышение артериального давления, самочувствие часто ухудшается, гипертонические кризы становятся тяжелыми. На этом этапе из-за постоянно высокого кровяного давления начинаются изменения внутренних органов. Появляются сосудистые нарушения, ухудшается кровоснабжение головного мозга. Артерии сетчатки сужаются. Развивается гипертрофия левого желудочка сердца, и это увеличивает риск тяжелых сердечных патологий. Появляются признаки нарушений работы почек (повышение уровня альбумина в моче, повышение уровня креатинина в сыворотке крови)
- Третья стадия: очень тяжелая гипертония. Кровяное давление становится критически высоким — выше 200 мм рт. ст. для систолического и 125 мм рт. ст. для диастолического. Усиливаются органические поражения, развивается сердечная недостаточность, тромбозы мозговых сосудов, аневризмы, почечная недостаточность и другие тяжелые состояния. Часто происходят тяжелые гипертонические кризы.
Симптомы
Даже при значительном повышении артериального давления у гипертонической болезни долгое время может не быть симптомов. По этой причине нужно периодически измерять кровяное давление (контроль особенно важен для тех, кто старше 35 лет). Измерить давление можно автоматическим электронным тонометром — такие приборы продаются в аптеках.
Среди основных симптомов гипертонии — головная боль, головокружение, тяжесть в голове. Эти проявления связаны со спазмом сосудов и ухудшением кровоснабжения головного мозга. Возможно кровотечение из носа, звон в ушах, снижение зрения, сердечные аритмии. При тяжелом течении гипертонической болезни может появляться слабость, боли в груди, тошнота, рвота, тремор («дрожание» мышц). Среди других симптомов — появление пелены или черных точек перед глазами, проблемы со сном, сильное сердцебиение, шум в ушах.
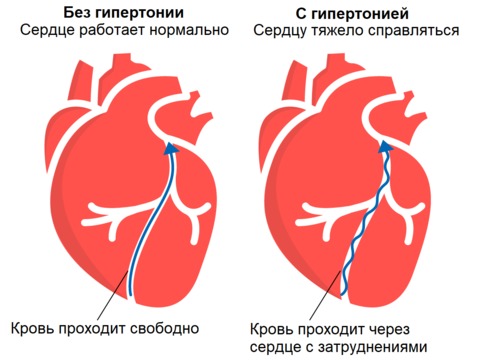 Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Если болезнь прогрессирует, острота зрения постепенно снижается, может уменьшаться чувствительность рук или ног, в тяжелых случаях возможен их паралич. В периоды стресса, на фоне нервного перенапряжения или физической активности симптомы могут нарастать. Чаще они проявляются у людей среднего и пожилого возраста. Заболевание протекает тяжелее при наличии лишнего веса, вредных привычек, при склонности к перееданию, при высоком уровне стресса.
Обратиться за консультацией к терапевту или кардиологу нужно при регулярных головных болях, головокружении, проблемах со зрением, если при самостоятельном измерении кровяного давления его значения часто повышены.
Диагностика
Обычно диагностика ведется в трех направлениях:
- измерение кровяного давления. Выполняется с интервалом в несколько часов или на протяжении 2-3 дней для того, чтобы определить степень гипертонии и ее стадию;
- выявление причин болезни. Важно определить, является ли артериальная гипертензия первичной или вторичной (вызванной другими заболеваниями). Во втором случае может потребоваться специфическое лечение;
- контроль общего состояния здоровья. При обследовании контролируют состояние сердца, сосудов головного мозга, глазного дна, почек. Из-за повышенного кровяного давления работа этих органов нарушается. При диагностике важно оценить их состояние.
На первом приеме врач проведет опрос, соберет детали анамнеза, которые относятся к заболеванию. Будет нужна информация о том, как долго пациент страдает от гипертонии, каким является уровень артериального давления, есть ли симптомы болезней сердца, апноэ, сильный храп, были ли у человека или его близких родственников инсульты, заболевания периферических артерий, подагра, диабет, болезни почек. Врач обязательно задаст вопросы об образе жизни: физической активности, вредных привычках, режиме питания, приеме лекарств.
Для пациентов с артериальной гипертензией проводят следующие обследования:
- измерение артериального давления. Его измеряют несколько раз в состоянии покоя (за полчаса до измерения исключают физическую активность, употребление кофеина, курение), измерения проводят в разное время суток;
- общее обследование: измерение роста и веса, окружности талии, прощупывание живота, оценка пульсации периферических артерий;
- анализ мочи. Важны уровни альбумина и креатинина — отклонение от нормы указывает на нарушение работы почек и требует проведения УЗИ;
- анализ крови для контроля уровней калия, креатинина, липидов, назначают УЗИ почек. Оценка уровня липидов нужна для контроля липидного обмена, чтобы исключить риск осложнений со стороны сердечно-сосудистой системы;
- ЭКГ выполняют при выявлении гипертрофии левого желудочка для контроля состояния сердца.
Дополнительно врач может направить пациента на кардиологическое или неврологическое обследование, на обследование органов дыхательной системы.
Лечение гипертонической болезни
Артериальная гипертензия — болезнь, которую нельзя окончательно вылечить, но можно контролировать. Терапия и изменение образа жизни позволяют остановить развитие гипертонии, уменьшить частоту и тяжесть кризов и убрать симптомы. Но самое главное — снизить риски для сердечно-сосудистой системы, головного мозга, почек.
Лечение начинают с коррекции образа жизни:
- отказ от курения;
- отказ от употребления алкоголя или существенное ограничение количества спиртного;
- диета: рацион корректируют, уменьшают потребление соли (менее 3,75 г в сутки), увеличивают количество овощей и фруктов (в идеале нужно 5 порций в день), цельнозерновых, молочных продуктов, продуктов со сниженной жирностью, ограничивают потребление калорий. Если нет противопоказаний и заболеваний почек, увеличивают употребление продуктов, содержащих калий (шпинат, фасоль, тыква, рыба, молоко, кефир, йогурт и другие);
- увеличение физической активности. Рекомендуют умеренные нагрузки, способствующие снижению веса и укреплению сердечно-сосудистой системы.
Артериальное давление при лечении снижают до целевых значений (ниже 130/80 мм рт. ст.), чтобы уменьшить риск осложнений. При таком снижении нужен постоянный контроль врача. Используемый для домашних измерений тонометр должен регулярно калиброваться. Для пациентов с диабетом, беременных женщин, пожилых и ослабленных людей применение антигипертензивных препаратов требует особой осторожности.
Для лечения гипертонии могут использоваться:
- адренергические модификаторы. Снижают активность симпатической нервной системы и уменьшают кровяное давление, но могут вызывать сонливость, заторможенность, и поэтому применяются редко;
- ингибиторы АПФ. Уменьшают периферическое сосудистое сопротивление, часто назначаются больным с диабетом;
- блокаторы рецепторов ангиотензина II. Имеют действие, схожее с ингибиторами АПФ, а поэтому не назначаются вместе с ними. Не назначаются при беременности;
- бета-блокаторы. Обеспечивают снижение артериального давления за счет замедления сердечного ритма;
- блокаторы кальциевых каналов. Снижают общее периферическое сосудистое сопротивление, могут провоцировать рефлекторную тахикардию;
- прямые вазодилататоры. Оказывают прямое действие на кровеносные сосуды, применяются при тяжелой гипертонии;
- диуретики. Уменьшают объем плазмы крови, что позволяет снизить артериальное давление, но при этом могут спровоцировать гиперкалиемию.
Важно! Назначать лекарства и их дозировки должен терапевт или кардиолог после обследования. Прием лекарств без назначения врача может быть опасным.
Если врач назначает прием лекарств, периодически нужно проходить контрольные осмотры, чтобы оценивать эффективность лечения и корректировать его. Важно скорректировать образ жизни, восстанавливать нормальное состояние здоровья так, чтобы для контроля течения гипертонической болезни требовалось минимальное количество медикаментов.
Возможные осложнения
Из-за повышенного кровяного давления стенки артерий теряют эластичность, а сердечная мышца работает со слишком высокой нагрузкой. Это увеличивает риск стенокардии, острой сердечной недостаточности, инфаркта. Из-за нарушений кровоснабжения головного мозга возможны транзиторные ишемические атаки и инсульты. Тяжесть гипертонии будет нарастать без лечения и коррекции образа жизни: давление продолжит повышаться, и это приведет к поражению внутренних органов, ухудшит общее состояние здоровья и самочувствие. Курение, употребление алкоголя, переедание, недостаток физической активности и высокий уровень стресса ускоряют развитие гипертонической болезни, делают ее течение более сложным.
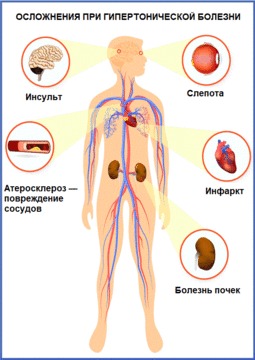 Рисунок 2. Наглядно: какие бывают осложнения при гипертонической болезни. Источник: СС0 Public Domain
Рисунок 2. Наглядно: какие бывают осложнения при гипертонической болезни. Источник: СС0 Public Domain
Последствия
Без лечения артериальная гипертензия провоцирует тяжелые последствия. Постоянный спазм сосудов головного мозга приводит к ишемии, инсульту. Они опасны тяжелой инвалидностью и даже смертью. Когда нагрузка на сердечную мышцу становится слишком высокой, возникает тахикардия, аритмия, сердечная недостаточность. Без лечения возможен инфаркт миокарда.
Тяжесть гипертонических кризов возрастает, они становятся осложненными, угрожают жизни и могут сопровождаться инсультом, острым коронарным синдромом и другими тяжелыми состояниями. Качество жизни на фоне гипертонической болезни без адекватной терапии и восстановления нормального состояния здоровья резко снижается, вплоть до тяжелой инвалидности.
Прогноз
Прогноз является хорошим, если пациент вовремя обращается к врачу, принимает меры для контроля кровяного давления и влияющих на гипертоническую болезнь факторов. В этом случае удается избежать отдаленных последствий гипертонии и ее тяжелого течения. Даже при тяжелой степени артериальной гипертензии необходимо проходить лечение и корректировать образ жизни.
Профилактика
Для профилактики гипертонической болезни рекомендован самостоятельный контроль артериального давления в возрасте старше 35 лет или при появлении симптомов гипертонии. Важно исключать действие факторов, провоцирующих повышение кровяного давления: контролировать питание, исключить курение и употребление алкоголя, снижать уровень стресса, больше времени уделять физической активности: словом, вести здоровый образ жизни.
 Рисунок 3. Профилактика гипертонии. Источник: СС0 Public Domain
Рисунок 3. Профилактика гипертонии. Источник: СС0 Public Domain
Заключение
Артериальная гипертензия — опасное заболевание, но его можно контролировать, сохраняя нормальное состояние здоровья и снижая риск осложнений. Для этого важно следить за уровнем артериального давления, контролировать вес, вести здоровый образ жизни, проходить профилактические осмотры у терапевта или кардиолога.
Источники
- George L. Bakris, MD, Артериальная гипертензия. // Справочник MSD – 2019
- Российское кардиологическое общество. Клинические рекомендации. Артериальная гипертензия у взрослых. – 2019
- WHO. Гипертония.
Источник
