Проблемы пациента с гипертонией

Гипертоническая болезнь – это общее заболевание, характеризующееся повышением артериального давления, которое не связано с каким-либо известным заболеванием внутренних органов. Всемирная организация здравоохранения (ВОЗ) при ООН считает повышенным артериальное давление (независимо от возраста) свыше 140/90 мм рт. ст.
Факторы риска гипертонической болезни:
1. Наследственность.
2. Частые и значительные психоэмоциональные перегрузки.
3. Избыточное потребление поваренной соли (более 4 – 6 г/сут).
4. Ожирение.
5. Курение.
6. Злоупотребление алкоголем.
Проблемы пациента:
А. Существующие (настоящие):
– головные боли;
– головокружения;
– нарушение сна;
– раздражительность;
– отсутствие обязательного чередования труда и отдыха;
– отсутствие соблюдения малосолевой диеты;
– отсутствие постоянного приема лекарственных препаратов;
– недостаток знаний о факторах, способствующих повышению АД.
Б. Потенциальные;
– риск развития гипертонического криза;
– риск развития острого инфаркта миокарда или острого нарушения мозгового кровообращения;
– раннее ухудшение зрения;
– риск развития хронической почечной недостаточности.
Сбор информации при первичном обследовании:
1. Расспрос пациента об условиях профессиональной деятельности, о взаимоотношениях в семье и с коллегами на работе.
2. Расспрос пациента о наличии гипертонической болезни у ближайших родственников.
3. Исследование особенностей питания пациента.
4. Расспрос пациента о вредных привычках:
– курение (что курит, количество сигарет или папирос в сутки);
– употребление алкоголя (как часто и в каком количестве).
5. Расспрос пациента о приеме лекарственных препаратов: какие медикаменты принимает, частота, регулярность их приема и переносимость (энап, атенолол. клофелин и др.).
6. Расспрос пациента о жалобах на момент обследования.
7. Осмотр пациента:
– цвет кожных покровов;
– наличие цианоза;
– положение в постели;
– исследование пульса:
– измерение артериального давления.
Сестринские вмешательства, включая работу с семьей пациента:
1. Провести беседу с пациентом/семьей о необходимости соблюдения диеты с ограничением соли (не выше 4-6 г/сут).
2. Убедить пациента в необходимости щадящего режима дня (улучшение служебных и домашних условий, возможное изменение условий работы, характера отдыха и т. п.).
3. Обеспечить пациенту достаточный сон. разъяснить условия, способствующие сну: проветривание помещения, недопустимость приема пищи непосредственно перед сном, нежелательность просмотра тревожащих телепередач. При необходимости проконсультироваться с врачом о назначении успокаивающих или снотворных препаратов.
4. Обучить пациента приемам релаксации для снятия напряжения и тревоги.
5. Информировать пациента о влиянии курения и алкоголя на уровень артериального давления.
6. Информировать пациента о действии лекарственных препаратов. назначенных лечащим врачом, убедить его в необходимости систематического и длительного их приема только в назначенных дозах и их сочетаний с приемом пищи.
7. Провести беседу о возможных осложнениях гипертонической болезни, указать на их причины.
8. Контролировать массу тела пациента, соблюдение режима и диеты.
9. Проводить контроль передаваемых продуктов родственниками или другими близкими людьми у стационарных пациентов.
10. Обучить пациента (семью):
– определять частоту пульса; измерять артериальное давление;
– распознавать начальные симптомы гипертонического криза;
– оказывать доврачебную помощь при этом.
Источник
Гипертония — это патология сердечно-сосудистой системы. Давление при заболевании значительно превышает норму, и понижается только после приема сильных медикаментов. Правильное лечение в домашних условиях зависит от выполнения рекомендаций врача, а в условиях стационара — от грамотной сестринской помощи.

Причины и лечение гипертонии
К основным причинам возникновения заболевания относят:
- Черепно-мозговые травмы,
- Курение и употребление алкоголя в больших дозах,
- Употребление наркотиков,
- Патологию почек,
- Гиподинамию,
- Неправильное питание,
- Злоупотребление солью и фастфудом,
- Болезни сердца и сосудов,
- Наследственность.
Статистика показывает, что во время климакса у женщин особенно часто наблюдается развитие гипертонической болезни.
Опасность же ее в повышенном риске развития гипертонического криза — резкого и значительного повышения АД. Он может привести к инсульту, инфаркту, потере памяти, коме и даже летальному исходу.
Приближение криза можно определить по:
- Внезапной и сильной головной боли,
- Головокружению, сопровождающемуся тошнотой и приступами рвоты,
- Появлению синдрома оглушения сознания,
- Нарушению речи, координации движения,
- Судорогам,
- Нарушению ритма сердечных сокращений, отдышке.
По данным всемирной организации здравоохранения показателем повышенного АД является уровень 140/90 мм.рт.ст. и выше.

При постановке диагноза возраст больного во внимание не принимается: в одинаковой форме гипертонией болеют и взрослые, и дети. ВОЗ выделяет три фазы ГБ, от которых зависит лечение. Начальная фаза признана обратимой. Повышение уровня кровяного давления связано с наличием неблагоприятных факторов. Устранив их, можно добиться положительной динамики и выздоровления. Вторая фаза требует приема медикаментов для понижения АД. Течение болезни сопровождается гипертоническими кризами, развитием патологий внутренних органов. Третья фаза называется еще склеротической. Для нее характерно стойкое повышенное АД. Когда кровяное давление до критического уровня повышено возможны осложнения: нарушение мозгового кровообращения, сердечная недостаточность, инфаркт миокарда, почечная и легочная недостаточность, кратковременная или полная потеря зрения, памяти.
Лечение гипертонии направлено на стабилизацию давления, а для достижения результата применяют:
- Антигипертензивные лекарства,
- Массаж, иглоукалывание, физиотерапию, лечебную физкультуру,
- Фитотерапию.
Осложнения гипертонической болезни
Если соблюдать рекомендации врача и вести здоровый образ жизни, то симптомы гипертонии минимизируются. Но она может закончиться летально при отсутствии постоянной терапии и самостоятельном лечении, отказе от предписаний врача, нарушении режима. К смертельно опасным осложнениям гипертонической болезни относят:
- Ишемию сердца,
- Отеки зрительного нерва,
- Инсульт,
- Инфаркт миокарда,
- Сердечную астму,
- Поражение почек,
- Систолическую дисфункцию левого сердечного желудочка.

В сочетании с сахарным диабетом или другим заболеванием, разрушающим нейроны, ГБ приводит к развитию хронической почечной недостаточности. Опасность ее в том, что органы перестают выводить токсины из крови. Летальный исход неизбежен при поражении более 90% почек. Если же почки утратили свои функции на 70% и менее, то у человека с артериальной гипертензией диагностируется почечная гипертония. Отличается она наличием постоянного высокого уровня диастолического давления и систолического. В этом случае лечение фокусируется на оздоровлении почек и стабилизацию АД.
Задачи сестринского ухода в лечении ГБ
В сестринском уходе нуждаются пациенты с острой формой заболевания, а также те, кто восстанавливается после гипертонического криза. Обычно помощь оказывается при стационарном лечении, но в частном порядке медсестра может приходить и к амбулаторному больному. Правильно организованный сестринский процесс при артериальной гипертонии нужен для:
- Проведения медицинских и профилактических процедур,
- Помощи больным гипертонической болезнью в организации бытовых условий в палате,
- Наблюдения за самочувствием и оказания необходимой медицинской помощи,
- Выявления характерных признаков заболевания,
- Выяснения причин его возникновения и факторов, способствующих повышению кровяного давления.
Важность сестринской помощи при гипертонии изучается в медицинских институтах и колледжах, а чтобы оказание помощи было максимально эффективным — составляется специальный план.

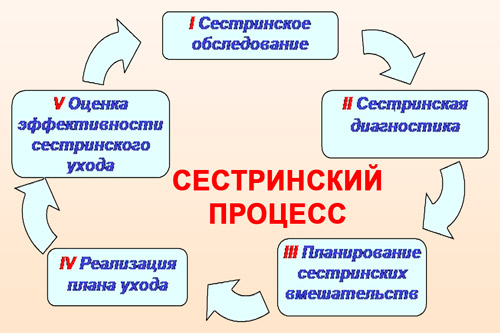
Планирование сестринского ухода за больными включает в себя 4 стадии сестринского процесса, и основывается на стандартах сестринской практики. Он рассчитан на работу в сложившейся ситуации, а не с конкретным пациентом. А его цель — получение положительного результата от сестринских вмешательств в решение каждой проблемы больного.
Первая стадия сестринского процесса
На данном этапе важно правильно составить анамнез, который будет включать следующие сведения:
- Условия работы, характер человека, его образ жизни,
- Отношения с родными и коллегами,
- Наличие гипертонии у родственников,
- Режим и рацион питания,
- Подверженность вредным привычкам,
- Название и периодичность приема лекарств,
- Преобладающий уровень эмоциональной усталости и физического напряжения,
- Перенесенные ранее, текущие и хронические заболевания,
- Жалобы пациента.
Жалобы больного зависят от стадии болезни, возраста и пола, а также многих других факторов.
Самые частые из них:
- Регулярная головная боль, головокружения, шум в ушах,
- Потеря ориентации,
- Быстрая утомляемость,
- Снижение работоспособности,
- Вспыльчивость,
- Плаксивость,
- Бессонница, реже — постоянная сонливость,
- Проблемы с памятью,
- Перебои в работе сердца,
- Отдышка даже при незначительной нагрузке,
- Ухудшение зрения,
- Частое онемение пальцев.
В ходе разговора рекомендуется выяснить ожидаемый результат от ухода и лечения, и выявить опасения пациента. У женщин дополнительно выясняется наличие гинекологических заболеваний: этот фактор необязательно приводит к повышению давления крови. Но исключить влияние этих проблем у пациентки можно только в ходе диагностики. Далее следует осмотр, оценка цвета и состояния кожи, наличие или отсутствие цианоза.
Обязанности медсестры на первом этапе
Роль медсестры не ограничивается только осмотром и беседами. Независимые виды сестринских вмешательств включают работу и с пациентом, и с его семьей. Проводится разъяснительная работа о необходимости здорового питания и правильного образа жизни. Даются рекомендации об изменении условий и взаимоотношений на работе и дома, о необходимости соблюдении режима отдыха и нормального сна. В обязанности также входит:
- Обеспечение нормального отдыха, проветривание палаты и предотвращение любых попыток нарушения сна, отвлекать пациента от просмотра телепередач и фильмов,
- Обучение несложным способам релаксации,
- Информирование пациента о действии препаратов, назначенных врачом, и необходимости четкого соблюдения времени приема препаратов, дозах и их сочетании с приемом пищи,
- Разъяснение причин потенциальных осложнений,
- Контроль передаваемых родственниками продуктов,
- Проведение разъяснительных бесед о вреде для здоровья лишнего веса, вредных привычек, малоподвижного образа жизни,
- Обучение пациента или его родственников измерять пульс и давление, распознавать первичные симптомы гипертонического криза, оказанию первой помощи.
Второй этап сестринского процесса
Медсестра обязана выявить реальные и потенциальные проблемы больного, которые определяются индивидуальными особенностями патогенеза болезни. В обязанности медсестры входит и диагностика по всем жалобам пациента. При гипертоническом заболевании диагностика выявления симптомов строится на анализе жалоб больного, которые могут иметь физиологическую или психологическую основу. Используют их для проведения адекватной доврачебной диагностики:
- Быстрое утомление, кровотечение из носа и понижение работоспособности являются первыми симптомами АГ,
- Нарушение ночного сна вызывает дисфункция состояния центральной нервной системы под воздействием гипертонии,
- Одышка провоцируется отеком легких,
- Повышенная тревожность связана с неосведомленностью, незнанием о наличии заболевании, неумением оказать себе правильную помощь.
Все проблемы пациента делятся на две группы: настоящие и потенциальный. К первой группе относят проблемы со сном, головные боли, раздражительность и частые перемены настроения, недостаточный отдых, неправильное питание. А к потенциальным проблемам — риск развития гипертонического криза, риск осложнений (нарушение работы сосудистой и дыхательной систем), инфарктов, инсультов, комы.
Медицинская сестра должна знать все симптомы гипертонического криза, оказывать первую помощь больному.
Чаще всего при кризе применяются: Лазикс, Верапамил, Нитроглицерин, Лабеталол, Фуросемид, Клофелин. Основной целью лечения или купирования криза является медленное и стабильное понижение АД, нормализация почечного кровообращения и кровообращения в головном мозге.
Третий этап сестринского процесса
Для подтверждения диагноза АГ лечащий врач назначает диагностические исследования. К ним относят сдачу мочи и крови, рентген легких, УЗИ сердца и почек, ЭКГ, осмотр у окулиста. Медицинская сестра обязана разъяснить пациенту правила сдачи всех анализов, и подготовить больного к процедурам. Правила подготовки:
- Накануне не разрешается менять привычный для больного рацион,
- Запрещается давать пациенту мочегонные препараты и новые лекарства,
- Запрещается давать пациенту крепкие напитки (чай, кофе), алкоголь, острую или жирную пищу.
- В процессе лечения медсестры контролируют своевременность приема пищи и лекарств, проводят необходимые медицинские и гигиенические процедуры.
При лечебной терапии сестринский процесс заключается в создании благоприятных условий и в разработке задач на день, неделю, курс лечения. При гипертонии этот процесс включает в себя следующие данные:
- Дату обращения пациента,
- Проблему,
- Ожидаемый результат,
- Перечень медицинских процедур,
- Реакцию пациента на оказываемую помощь,
- Дату реализации цели.
Медицинская сестра обязана в срок выполнить задания, и корректировать их при изменении состояния больного.
При определении постельного режима для гипертоника рядом с больным должны постоянно находиться либо родственники, либо медсестры. Они помогают ему в обеспечении физиологических потребностей в лежачем положении. Если прописан палатный или полупостельный режим, то больному разрешено посещать туалет, умываться и есть сидя.

Чаще всего гипертоникам назначают диету №10, которая основана на:
- Небольшой калорийности пищи,
- Употреблении только растительных жиров,
- Регулировании выпиваемой в день воды (до 1,5 л),
- Регулировании дневной порции соли (до 2 г),
- Приеме продуктов, содержащих магний и калий в больших количествах,
- Употреблении морской рыбы и морепродуктов.
Четвертый этап сестринского процесса
Этот этап включает в себя медикаментозное лечение. Лекарства назначает лечащий врач исходя из:
- Наличия первичной или вторичной гипертонии,
- Стадии болезни,
- Симптоматики.
Сестринские обязанности заключаются в объяснении особенностей препаратов и побочных явлений. Гипертонику рекомендуется контролировать уровень АД и вести дневник измерения давления. При выписке из стационара для определения рекомендаций по корректировке образа жизни учитываются результаты всего сестринского процесса.

Врач анализирует следующие моменты:
- Наличие прогресса в состоянии больного после проведенного курса лечения,
- Совпадение фактического результата с ожидаемым,
- Эффективность сестринского участия.
Пациенту составляют памятку со следующими данными:
- Время следующего визита,
- Необходимые исследования и анализы, которые нужно пройти до приема,
- Перечень действий при возникновении осложнений.
Во время каждого посещения оценивается динамика показателей АД, течение болезни, проявление сопутствующих заболеваний. На основе полученных данных делаются выводы о продолжении лечения. Пациенту могут назначить водолечение или физиотерапию, физкультуру или санаторное лечение. Все эти дополнительные меры приводят к укреплению мышечной ткани, улучшению обмена веществ и деятельности сердечно-сосудистой, дыхательной системы. Они же улучшают настроение и положительно влияют на состояние нервной системы.
Источник
Help heart, 3 декабря 2019
Почему повышается давление?
Артериальное давление – это один из основных показателей, по которому врачи оценивают состояние человеческого организма. Многие заболевания влияют на величину давления в кровеносных сосудах. Одни заболевания приводят к повышению уровня артериального давления, а другие, наоборот, к его снижению.
У здоровых людей колебания артериального давления отмечаются даже в зависимости от времени суток. Кроме того, артериальное давление может стать выше при выполнении физических нагрузок, в периоды нервного напряжения и в ряде других ситуаций.
Экспертами в области диагностики и лечения артериальной гипертонии определены показатели нормального и повышенного артериального давления.
- Оптимальным артериальным давлением является давление ниже 120/80 мм рт. ст.
- Нормальным показателем систолического («верхнего») артериального давления является 120 – 129 мм рт. ст.
- Для диастолического(«нижнего») давления этот показатель определён как 80 – 84 мм рт. ст4.
Для лучшего понимания проблемы повышенного давления (артериальной гипертонии), мы должны понять, какие процессы в нашем организме связаны с давлением в нормальных условиях.
Артериальное давление зависит от трех факторов:
- способности сердца выбрасывать кровь из полостей в аорту (самый большой артериальный сосуд);
- тонуса сосудов и их сопротивления;
- общего объема крови, циркулирующей в организме1.
С точки зрения физиологии и логики, сердце – это насос. Этот мышечный агрегат день за днем перекачивает кровь по нашему телу. В правой части насоса находится кровь, бедная кислородом, но с высоким содержанием углекислого газа.
Сердце постепенно перекачивает эту отработанную другими органами кровь в сторону легких. Там главная жидкость нашего организма насыщается кислородом и освобождается от избытка углекислого газа.
Из легких кровь попадает в левую часть насоса. Оттуда под большим давлением она разносится по остальным частям тела. Ее путь начинается в аорте, самом большом артериальном сосуде похожим на трубку, находящимся за ребрами. Чем дальше течёт кровь, тем мельче становятся сосуды, сужается их просвет.
Из самых мелких сосудов, которые называются капиллярами, кислород проникает в окружающие ткани. Одновременно с этим в кровь из тканей проникает углекислый газ. «Отработанная» кровь из мелких сосудов собирается в более крупные (вены), попадает в правую половину сердечного насоса и все начинается снова.
Насосная функция сердца обеспечивается силой мышечного сокращения миокарда (сердечной мышцы). Чем сильнее сокращается сердечная мышца, чем активнее работает насос, тем выше будет давление крови в сосудах. Частота мышечных сокращений тоже влияет на давление: высокая частота сокращений миокарда приводит к увеличению этого физиологического показателя.
При интенсивных физических упражнениях сердце начинает биться чаще и сокращаться сильнее. Это приводит к повышению артериального давления, и мы слышим “стук в ушах” и чувствуем пульсацию сосудов и биение сердца. Эта пульсация вызвана движением крови по сосудам, расположенным близко к коже.
Кровеносные сосуды не просто “берега реки, вдоль которых течет вода”. Сердечно-сосудистая система – это сложное “инженерное сооружение”. Кровеносные сосуды в нем имеют собственный слой особых мышечных клеток. Сокращение этих клеток увеличивает сопротивление сосудов току крови и вызывает повышение кровяного давления. Расслабление мышечного слоя сосудов приводит к тому, что давление снижается.
Третий компонент, который вносит вклад в формирование уровня артериального давления (АД) – это количество крови, которое сердце “гоняет по бесконечному кругу”. Оно может стать больше из-за задержки жидкости в наших сосудах. Вода может оставаться там из-за накопления избытка ионов натрия.
Это происходит при проблемах с выведением ионов натрия из организма или при повышенном употреблении в пищу поваренной соли. Когда мы активно солим пищу или съедаем много соленых продуктов, ионы натрия в большом количестве оказываются в нашем организме.
Наши почки выводят избыток ионов натрия, но со временем он постепенно накапливается. По этой причине повышенное употребление соли является одним из факторов риска развития сердечно-сосудистых заболеваний4,8.
Другая причина задержки ионов натрия – это избыток альдостерона, ещё одного гормона надпочечников. Альдостерон позволяет удерживать натрий в крови. Если количество альдостерона повышается, то натрия в крови оказывается больше, чем нужно для нормальной работы организма5.
Избыточная продукция альдостерона надпочечниками приводит к мышечной слабости и судорогам. Высокая концентрация альдостерона вызывает повышение объема мочи и частые ночные мочеиспускания6. Возможно, это будет странным, но нарушения дыхания во сне (сонное апноэ) тоже может привести к повышению артериального давления.
При сонном апноэ человек чувствует головные боли по утрам и сонливость днем. Ночью пациент с этим расстройством храпит, а его дыхание время от времени прерывается.
Нарушение любого из компонентов формирования нормального уровня артериального давления может привести к его повышению. Наличие опухоли надпочечников, называемой феохромоцитомой, может приводить к образованию большого количества адреналина и норадреналина. Под действием этих гормонов сужаются сосуды, и из-за них увеличивается частота и сила сердечных сокращений, время от времени может возникать обильное потоотделение.
Итогом гормональной «атаки» на организм становится повышение артериального давления, приступы тревоги, чувство страха, головная боль и ряд других симптомов3.
Ещё одна из причин повышения артериального давления – это периоды волнения и беспокойства. Тревога активирует симпатическую нервную систему организма. Мы практически не можем сами контролировать эту систему. Ее активация приводит к выбросу адреналина в кровь: это может привести к заметному повышению давления крови в сосудах2.
У многих пациентов не удается установить истинную точную причину длительного повышения артериального давления. Такие случаи объединяются под названием эссенциальной гипертонии или гипертонической болезни.
Как проявляется повышение давления?
Повышенное артериальное давление часто протекает без каких-то заметных симптомов. В некоторых случаях человек, у которого повышено артериальное давление, будет жаловаться на головные боли или головокружение. При артериальной гипертонии может появиться слабость и одышка.
Часть жалоб напрямую касается сердца. У человека появляются тяжесть и ноющая боль в сердце, учащается сердцебиение. Ещё одним признаком возможного повышения давления является ощущение перебоев в работе сердца. Эти общие симптомы могут долго не привлекать к себе внимания6.
Выше мы говорили, что повышенное артериальное давление может быть вызвано какими-то специфическими причинами (опухоли, патология сосудов). В этих случаях человек может жаловаться на другие проблемы.
Периоды повышенного артериального давления часто протекают без заметных признаков – головных болей или болей в сердце. Из-за этой особенности врачи рекомендуют периодически измерять давление, чтобы не пропустить начало его повышений6.
Точно такие же рекомендации даются пациентам с уже диагностированной артериальной гипертонией, т.к. они могут не замечать повышения артериального давления.
Люди с повышенным артериальным давлением обращаются за медицинской помощью, как правило, имея симптомы уже не начальной стадии заболевания. Они возникают из-за того, что периоды повышения артериального давления уже нанесли вред органам.
Пациент может обратиться с симптомами, обусловленными поражением почек. Он может жаловаться врачу на отеки лица и/или конечностей, жажду и обильное мочеиспускание. После тщательного обследования будет найдена одна из основных причин нарушения функции почек – периодическое повышение артериального давления.
Артериальное давление не всегда повышается плавно и держится на высоком уровне в течение длительного периода времени. Оно может повыситься резко и внезапно, и этот период подъема будет непродолжительным. Такое состояние называется гипертоническим кризом.
Человек испытывает сильную головную боль, тошноту, вплоть до рвоты. У него может начаться носовое кровотечение или одышка. Боль в сердце – это также один из симптомов гипертонического криза. Гипертонический криз опасен тем, что может нанести серьезный ущерб организму. Его необходимо купировать при помощи лекарственных средств, чтобы предотвратить дальнейшее возможное ухудшение состояния здоровья6.
Какими способами можно лечить артериальную гипертонию?
Артериальная гипертония – это состояние, которое требует комплексного подхода к лечению. Для эффективного воздействия на причины и последствия повышенного артериального давления необходимы лекарственные методы лечения и изменение образа жизни человека. В некоторых случаях пациенту может потребоваться хирургическое вмешательство для устранения причины гипертонии.
Уменьшение употребления соли может помочь в снижении показателей артериального давления. В наш организм с пищей поступает от 9 до 12 г соли в сутки. Врачи рекомендуют снизить это количество до 5-6 г. в сутки. Это позволит снизить артериальное давление и, возможно, уменьшить количество и дозу принимаемых лекарственных препаратов.
Улучшение состояния при снижении потребления соли более заметно у людей пожилого возраста, у пациентов, страдающих диабетом и заболеваниями почек4,8.
Уменьшить количество поступающей соли можно, если не солить пищу при приготовлении и исключить продукты с высоким содержанием «скрытой» соли. Соль может стоять на столе во время еды, и каждый член семьи может посолить себе еду так, как ему хочется.
Кроме личных пищевых привычек большое значение в вопросе употребления соли имеет позиция государства и производителей пищевых продуктов. Они могут прийти к соглашению о снижении количества соли в производстве продуктов. Такие меры способны улучшить здоровье десятков и сотен тысяч людей.
Добавление в повседневный рацион овощей и фруктов тоже положительно сказывается на течении гипертонии. Таким же действием обладают зерновые продукты и другие продукты растительного происхождения с низким содержанием жиров.
Пациентам с артериальной гипертензией врачи рекомендуют есть рыбу не менее 2 раз в неделю. Несмотря на большое количество нападок в адрес кофе, в последнее время он был реабилитирован: ученые не нашли поводов для его запрета при артериальной гипертензии4,8.
Одна из причин повышенного артериального давления – это избыточный вес. Уменьшение избыточного веса способствует нормализации показателей артериального давления и улучшает прогноз пациентов. Регулярные физические нагрузки – это пункт в лечении, который обычно не вызывает энтузиазма у пациентов. Это изменение в привычках оказывается не таким страшным на практике.
Пациент с гипертонией может ходить каждый день полчаса в интенсивном темпе. Этого будет достаточно, чтобы улучшить состояние здоровья. Также положительно на течение артериальной гипертензии скажется отказ от курения4,8. После всех перечисленных правил кажется, что болезнь – это чуть ли не единственный повод начать вести здоровый образ жизни.
Лекарственные препараты, которые назначаются при гипертонии, называются антигипертензивными средствами. В медицинской практике используются следующие классы антигипертензивных препаратов4,8:
- ингибиторы ангиотензинпревращающего фермента (иАПФ)
- Блокаторы рецепторов ангиотензина (БРА)
- антагонисты кальция (блокаторы кальциевых каналов)
- диуретики (мочегонные)
- бета-блокаторы.
Ингибиторы ангиотензинпревращающего фермента (АПФ) и блокаторы рецепторов к ангиотензину – это наиболее часто назначаемые группы препаратов для лечения артериальной гипертонии4,8. Их действие связано с блокированием сосудосуживающего действия гормона ангиотензина4,7,8.
Препараты, блокирующие кальциевые каналы, препятствуют попаданию кальция в клетки миокарда и гладкие мышцы сосудов. Это приводит к снижению тонуса сосудов и, как следствие, снижению АД4.
Диуретики (мочегонные препараты) воздействуют на другой компонент развития артериальной гипертонии – на объём крови, который перемещается по нашему телу. Они действуют в почках, увеличивая скорость образования мочи и ее количество.
Диуретики выводят воду из организма пациента с артериальной гипертензией. Вместе с жидкостью через почки выводятся ионы натрия, а при использовании некоторых мочегонных также и ионы калия. Выраженная потеря ионов калия может плохо отразиться на работе сердечной мышцы. Для предотвращения развития нежелательных явлений, связанных со снижением концентрации ионов калия, применяют калийсберегающие диуретики4.
Бета-блокаторы воздействуют на сердце человека, страдающего артериальной гипертонией. Они препятствуют соединению адреналина и норадреналина с рецепторами в сердечной мышце. Благодаря этому уменьшается частота и сила сокращений сердца. Сердце выбрасывает меньше крови и артериальное давление снижается4,7.
При некоторых вариантах артериальной гипертонии показано хирургическое лечение. Операция позволяет убрать причину, которая привела к повышению артериального давления. Если гипертония вызвана опухолью надпочечника (феохромоцитомой), ее удаление может привести к полному устранению проявлений болезни.
Нарушения в строении сосудов, снабжающих кровью почки, способны вызывать артериальнуюгипертонию. Хирургическая коррекция артерий может исправить эту проблему6.
Артериальная гипертония – это серьёзное заболевание, требующее внимательного обследования. После точного установления диагноза пациенту назначают лечение в соответствии с современными рекомендациями. Лечение подбирается с учетом особенностей заболевания в каждом конкретном случае.
Для достижения хорошего результата в лекарственном лечении гипертонии нужен регулярный и длительный прием антигипертензивных средств. Не стоит самостоятельно подбирать себе препараты или опираться на опыт близких в этом вопросе.
Изменение образа жизни (отказ от курения, изменение диеты и физические нагрузки) помогут усилить эффект от лекарств и даже уменьшить принимаемые дозы. Хирургическое лечение обычно применяется в тех случаях гипертонии, которые имеют конкретную причину (деформация сосуда, опухоль).
Использованная литература
- Ткаченко Б. И. и соавт. Нормальная физиология: Учебник. – Гэотар – Медиа, 2014. – 293 c
- Привес М. Г. И соавт. Анатомия человека: Учебник – СПб МАПО, 2011 – 593 c
- Бельцевич Д.Г. и соавт. Проблемы эндокринологии, 2010; 1 (56):63-71
- Клинические рекомендации. Диагностика и лечение артериальной гипертонии, 2015 (1):3-30
- Звартау Н Э. и соавт. Артериальная гипертензия,2012; 6 (18): 514-521.
- Беленков Ю. Н. и соавт. Кардиология: Национальное руководство. – Гэотар – Медиа, 2010. – 426 c
- Машковский М. Д. Лекарственные средства: Справочник – Новая волна, 2016.
- Клинические рекомендации по ведению больных артериальной гипертонией с метаболическими нарушениями. Кардиологический вестник, 2014 (1):4-57
Оригинал статьи: https://helpheart.ru/arterialnoe-davlenie/lechenie/lechenie/
Help heart
Информационный портал о профилактике сердечно-сосудистых заболеваний
Источник
