Пульс в ушах при пониженном давлении

Одной из причин шума в ушах может быть низкое давление. Часто этот звон в ушах сопровождает головная боль и даже тошнота. Возникает шум и боль, как правило, неожиданно и человек и не догадывается, в чем причина. Обычно других признаков пониженного давления у больного нет, более того, он может даже не знать, что является гипотоником, списывая симптомы на загруженность в работе и плохой режим дня. Меж тем, это симптом серьезной болезни, который требует посещения медучреждения.

Причины шума в ушах при низком давлении
Шум в одном ухе или сразу двух может быть постоянным или проходящим, мучить человека весь день или же возникать при определенных ситуациях. Чаще всего шум в ушах может возникать при пониженном давлении. Когда столбик тонометра показывает низкие цифры, значит, сосуды расширились, а ток крови стал слабее. Когда он наоборот, поднимается, и у больного фиксируют высокое давление, значит, сосуды сужены, а ток крови увеличен. Это может быть первыми признаками инфаркта или инсульта. Звон или шум в слуховом проходе при нормальном давлении может быть причиной таких заболеваний, как:
- атеросклероз;
- вегето-сосудистая дистония;
- остеохондроз;
- аневризма сосудов мозга;
- заболевания внутреннего уха;
- серные пробки в слуховом проходе;
- иррадирующая зубная боль;
- анемия;
- баротравмы;
- эпилепсия;
- мигрень;
- психологические проблемы;
- никотиновая или алкогольная интоксикация;
- воспаление слухового нерва.
Вернуться к оглавлению
Другие симптомы
 С появлением шума или звона в ушах следует обратиться за консультацией к ЛОР-врачу.
С появлением шума или звона в ушах следует обратиться за консультацией к ЛОР-врачу.
При появлении шума не стоит затягивать с визитом к врачу. Обычно с проблемами со слухом все идут к ЛОРу, так как большинство редко связывает шумы в ухе с гипотонией. Часто на обследование слухового канала уходит время, а пациенту между тем не становится легче и тогда его направляют к другим специалистами, например, к невропатологу. Прежде чем отправлять к доктору можно попытаться самостоятельно понять природу звона в слуховом проходе. При пониженном давлении у человека чаще всего появляется:
- головокружение;
- потеря ориентации;
- слабость;
- обморок;
- тошнота;
- головная боль;
- привкус метала во рту;
- ухудшение зрения.
Перепады с АД могут появиться в любом возрасте и у любого человека. Они могут возникать неожиданно либо же на фоне стресса или перепадов с погодой. Часто бывает, что шум в ушах появляется у гипертоников на фоне передозировки лекарств для нормализации давления. При гипертонии к вышеперечисленным проявлениям заболевания у больного добавляются следующие:
- перед глазами мелькают белые или черные точки-мушки;
- кожа лица и шеи краснеет;
- появляется боль в сердце.
 Наличие проблем с давлением и звон в ушах – веская причина обратиться к доктору.
Наличие проблем с давлением и звон в ушах – веская причина обратиться к доктору.
Если у человека звенит в ушах и при этом присутствует один-два дополнительных симптома проблем с кровяным давлением — это повод обратиться к терапевту, поскольку гипотония или гипертония — хронические заболевания, которые можно держать под контролем с помощью лекарств. И чем раньше больной начнет их контролировать — тем лучше.
Вернуться к оглавлению
Как измерить АД?
Нормальное давление здорового человека — 120 на 80 мм рт. ст. Первая цифра обозначает верхнее систолическое давление в сосудах. Вторая цифра — обозначает нижнее диастолическое, то есть количество ударов сердца за минуту, скорость, с которой миокард перекачивает кровь. Если отклонения тонометра на 5―8 мм больше или меньше, давление считается в порядке нормы.
При подозрении на пониженное давление, больному нужно начать вести дневник учета своего состояния.
 Для точных показателей тонометра давление рекомендуется измерять дважды в сутки в спокойной обстановке.
Для точных показателей тонометра давление рекомендуется измерять дважды в сутки в спокойной обстановке.
Больной должен 2 раза в сутки в одно и тоже время мерить давление и фиксировать его в этом дневнике. Кроме этого, важно то, в какой обстановке больному измеряют давление. Нельзя мерить давление в возбужденном состоянии, сразу после занятий спортом, после еды, стоя, в холодной или душной комнате, с полным мочевым пузырем. Человек должен быть спокоен, удобно сидеть на стуле. При измерении рука должна удобно лежать на поверхности, положив локоть на уровне сердца. Только при таких условиях тонометр покажет как можно более точный результат.
Вернуться к оглавлению
Что делать?
Шум в ушах исчезает при нормализации давления. Скорректировать показатели тонометра можно с помощью таблеток кофеина, настоек женьшеня, лимонника, родиолы розовой, эхинацеи или элеутерококка. Принимать их нужно только после консультации с врачом, не превышать дозировку и допустимое время принятие препарата. Самостоятельно можно приготовить отвары из трав и ягод. Рецепты представлены в таблице.
| Рецепт | Приготовление | Прием |
|---|---|---|
| Отвар | Смешать по 50 грамм ягод боярышника и корней одуванчика, добавить по 30 грамм хвоща полевого и корневища аира. Добавить полстакана воды и варить на огне 4 минуты. | Добавив мед по вкусу, принимать по столовой ложке за полчаса до еды 3 раза в день. |
| Чай | В одинаковых порциях смешать сухие листья земляники, цветки цикория, ягоды можжевельника и шиповника, добавить зверобоя и тысячелетника, залить все 3-мя стаканами кипятка, и настаивать час | Принимать 3 раза в день за полчаса до еды. |
| Свежий сок | Сельдерей | Пить чайную ложку до еды 3 раза в день |
Нельзя самостоятельно выписывать себе лекарственные средства от гипотонии. Это должен делать только квалифицированный специалист. Для поддержания давления важно отказать от сигарет, алкоголя и давать организму небольшую физическую нагрузку, так как сидячий образ жизни плохо влияет на сосуды и кровоток. Никогда не игнорируйте шум в ушах, поскольку он может являться предвестником серьезного заболевания.
Источник
Тахикардия представляет собой увеличение частоты сердечных сокращений более 100 в минуту. Встречается она как у здоровых людей, так и у заядлых сердечников со стажем.
Гипотония в свою очередь определяется как снижение уровня артериального давления до отметок, минимум 100 на 70 мм рт. ст.
Как часто низкое давление и высокий пульс встречаются одновременно? Нечасто. Вообще же, оба состояния имеют свой механизм развития.
Они никак друг другом не связаны, в 99% случаев речь идет о банальном совпадении нескольких патологических процессов.
Гипотония формируется в результате целой группы причин, в основном патологического рода. Повышение частоты сердечных сокращений же может иметь физиологический характер и не обуславливаться заболеваниями.
Лечение обоих состояний проводится раздельно, с применением специализированных методов.
Тем не менее, обе патологии находятся в пределах компетенции врача-кардиолога. Во всех спорных случаях нужно обращаться к нему.
Несмотря на то, что то и другое состояния никак друг с другим не связаны, одно усугубляет другое.
Что означает повышение частоты сердечных сокращений на фоне гипотонии?
Не означает равным счетом ничего.
Пониженное давление и высокий пульс не связаны друг с другом. Это два разных процесса. В основе тахикардии лежит раздражение или стимуляция особой рефлексогенной зоны сердца.
В результате орган начинает работать активнее. Происходит подобное воздействие извне или имеет эндогенный характер, нужно разбираться отдельно.
Гипотония же обусловлена массой причин, чаще внесердечных. Основной фактор заключается в падении гемодинамики (кровотока) на общем уровне.
Для компенсации недостатка силы сердечных сокращений органу дается сигнал ускорять свою деятельность.
Причины физиологические
Перечень факторов становление обоих процессов широк. Следует привести наиболее частые:
- Злоупотребление алкогольными напитками. Чем больше человек потребляет спиртного, тем выше вероятность развития парного патологического процесса.
Алкоголь стимулирует третью рефлексогенную зону сердца, в то же время происходит сужение крупных кровеносных сосудов. Отсюда нарушение гемодинамики.
Крови приходится преодолевать более сопротивление и сердца начинает биться активнее.
Парадоксально, но чем выше пульс, тем ниже давление. Это справедливо, начиная с отметки в 180 ударов в минуту. Потому у хронических алкоголиков давление низкое, наблюдается гипотония.
- Злоупотребление психоактивными веществами. В том числе наркотиками и никотином. Они обладают способностью «разгонять» сердечнососудистую систему.
На первом этапе давление повышается. Затем же резко падает.
Опасна не сама тахикардия в данном случае, а резкий скачок показателя тонометра. Это чревато инсультом или инфарктом.
- Употребление тонизирующих средств и веществ. Вроде кофеина. На каждый организм тонизирующие компоненты действуют по-своему. Возможно снижение давления, возможно повышение показателя. Но пульс ускоряется всегда.
- Старческий возраст, отсутствие движения. Часто эти факторы совпадают. Лежачие больные старшей возрастной группы страдают указанной парой симптомов чаще, поскольку сердце не может справиться с нагрузкой.
- Злоупотребление антигипертензивными лекарствами, особенно бета-блокаторами и диуретиками. Сердце начинает частить, но давление падает.
Реакция парадоксальна, но это только на первый взгляд. На деле же все закономерно: чтобы компенсировать недостаток силы сердечных сокращений орган начинает ускорять свою деятельность. Это указывает на отсутствие тренированности сердца.
Патологические причины
- Заболевание щитовидной железы. Так называемый гипертиреоз. Провоцирует повышение частоты сердечных сокращений.
Часто на фоне патологии происходит повышение уровня АД, но у гипотоников со стажем эффект прямо противоположный, что связано с особенностями и адаптивными механизмами организма.
Не заметить гипертиреоз трудно, все характерные симптомы налицо. Качество жизни существенно падает, пациент вынужден обращаться к врачу.
- Заболевания надпочечников по типу недостойной выработки кортикостероидных веществ. В первую очередь кортизола, вещества напрямую влияющего на тонус сосудов.
Чтобы компенсировать недостаток кровообращения (сосуды в данном случае расширены), сердце начинает ускоряться, растет пульсовой показатель. Это встречается при болезни Аддисона.
Возможен и противоположный вариант, когда кортизола слишком много. В результате опухолей самих надпочечников или гипофиза. Результат одинаков в обоих случаях.
- Болезни эндокринного профиля общего характера. В первую очередь сахарный диабет в фазе декомпенсации или частичной компенсации. Болезнь, находящаяся под контролем ведет себе спокойнее.
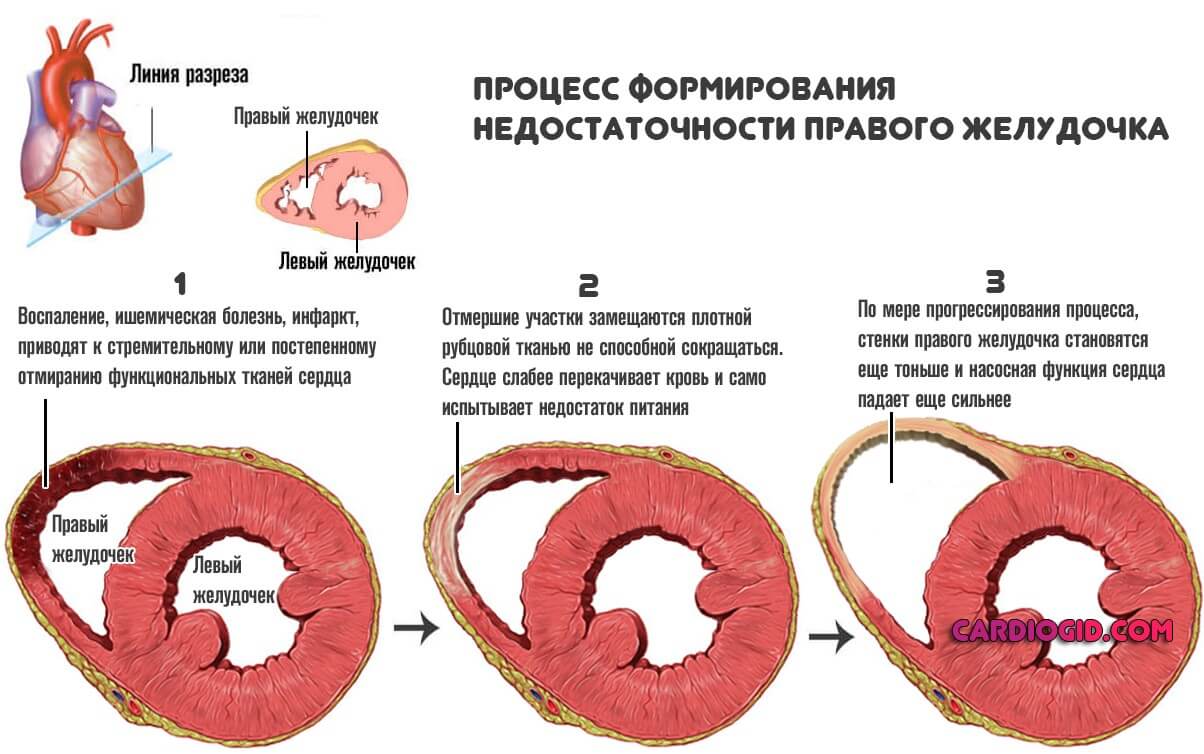
- Патологии самого сердца. Чаще имеет место застойная сердечная недостаточность с явлениями нарушения питания миокарда и иных анатомических структур.
Это опасное состояние, проваляется оно как раз гипотонией и тахикардией в комплексе.
Суть нарушения в слабой силе сокращений, которую орган пытается наверстать частотой — отсюда сильное сердцебиение, а показатель давления снижен.
Требуется медицинская помощь, пока не стало поздно. Следующий закономерный шаг — инфаркт.
- Патологии сосудов. Наиболее распространен атеросклероз. Это комплексная патология, ассоциированная с развитием стеноза (сужения) или закупорки просвета полой структуры холестериновой бляшкой.
Сердцу приходится перекачивать больше крови, чтобы преодолеть возросшее сопротивление артерий — вот почему давление низкое, а пульс высокий.
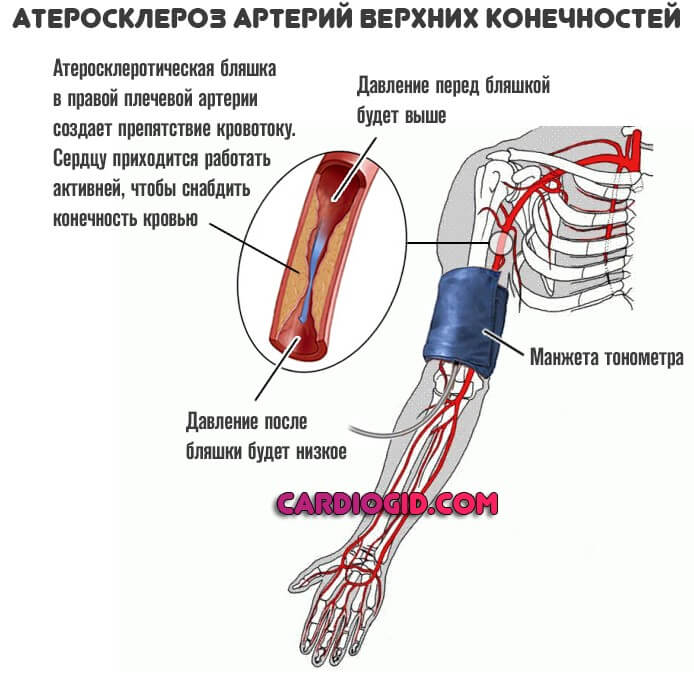
Вопреки мнению, будто на фоне атеросклероза развивается только гипертония, это не так. Возможен и обратный процесс.
Тахикардия же присутствует всегда, что указывает на чрезмерную напряженность в работе сердца.
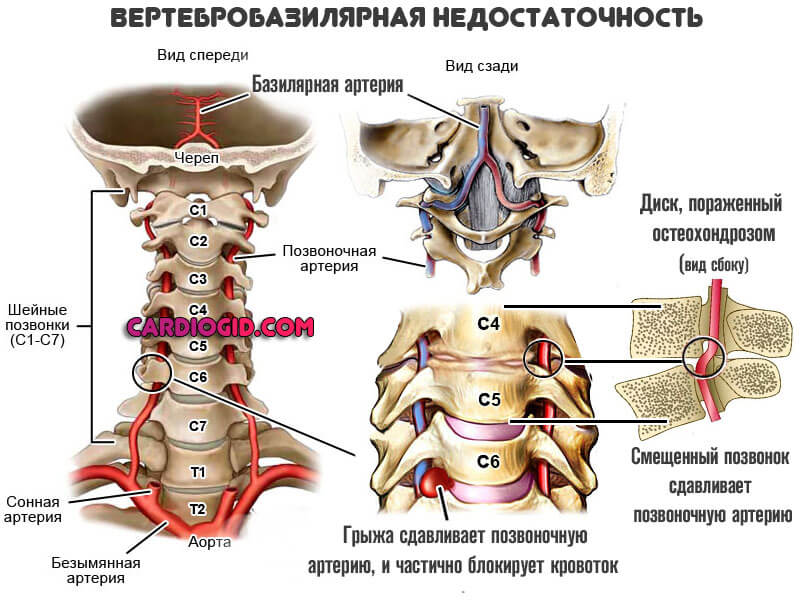
- Заболевания кровеносной системы, сопряженные с патологиями опорно-двигательного аппарата. Остеохондроз и вертебробазилярная недостаточность. Вот две наиболее частые патологии.
- Инсульт в период ранней реабилитации. После острого нарушения мозгового кровообращения оба описанных состояния вполне естественны.
Но нужно тщательно наблюдать за состоянием пациента, чтобы не произошло рецидива. Такой сценарий весьма вероятен. После инсульта давление может падать.
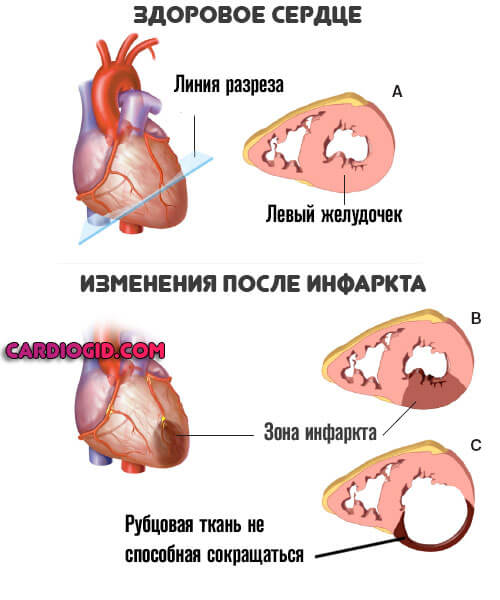
- Инфаркт и постинфарктное состояние.
- Проблемы с почками. Разного рода: нефропатии, застойные процессы, гломерулонефрит, пиелонефрит и нефрит, также злокачественные процессы, туберкулез и инфекционные заболевания.
Всегда приводят к нарушению в работе сердечнососудистой системы из-за изменения гемодинамики (кровотока) на уроне всего организма.
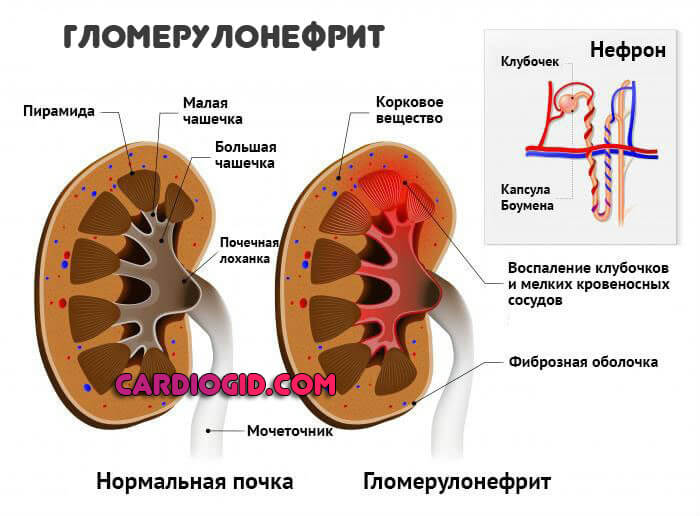
- Травмы головного мозга, в том числе сотрясения церебральных структур.
- Онкологические процессы в организме. Проявляют себя по-разному, в том числе и парой описанных симптомов.
Все описанные патологии требуют обязательной диагностики. Верификации (подтверждения) и своевременного лечения.
Полагать, будто бы тахикардия на фоне пониженного давления не опасна — как минимум наивно.
Нарушается питание сердечной мышцы, орган работает на износ. Это смертельно опасно и в 20% случаев без лечения заканчивается летальным исходом в краткосрочной перспективе (до 5 лет).
Стоит ли так рисковать своим здоровьем или лучше обратиться к врачу, потратив несколько часов?
Опасно ли подобное состояние и чем?
Причины низкого давления и высокого пульса опасны сами по себе. А несет ли угрозу тахикардия? Без сомнения.
Чем же так страшно это патологическое состояния:
- Вероятно становление тромбов, поскольку эритроциты начинают гибнуть, кровь сворачивается прямо в сосудах. В зависимости от характера сиюминутной циркуляции, тромб может попасть в куда угодно, в аорту, легочную артерию. Это верная смерть, причем почти мгновенная. Необходимо предпринять меры для предотвращения тромбоэмболии.
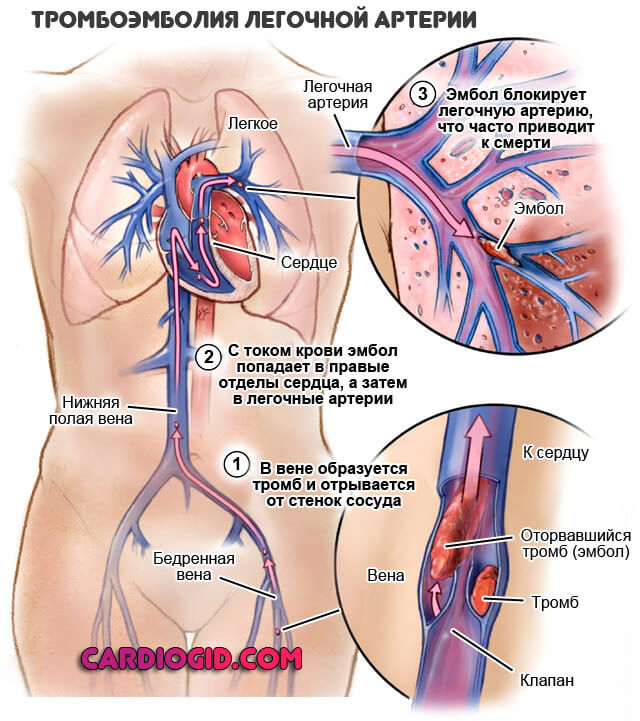
- Сердце может внезапно остановиться. Помочь пациенту в подобном случае практически нельзя. Требуются реанимационные мероприятия. Без должных навыков ничего не получится.
- Возможен острый кардиогенный шок в результате дальнейшего падения уровня артериального давления. Это тоже причина летального исхода.
- При длительном течении тахикардии нарушаются общие метаболические (обменные) процессы в организме. Иммунитет снижается, человек становится уязвим для онкологии и инфекционных заболеваний.
- Высокий пульс при низком давлении может спровоцировать инфаркт, поскольку питание и без того перетружденного сердца снижается. О признаках предынфарктного состояния читайте здесь.
Предотвращение неблагоприятных явлений — одна из задач комплексного лечения. Если давление низкое и одновременно высокий пульс значит нужна медицинская помощь.
Как снизить пульс в домашних условиях
Возможно ли вообще что-либо сделать собственными силами? Если пациент не был у кардиолога и не получил четких инструкций на этот счет, необходимо вызывать скорую помощь.
Патологической считается тахикардия, длящаяся более 2-х минут. До прибытия врачей нужно попробовать что-либо сделать немедикаментозными способами.
- Например, принять горизонтальное положение, медленно и мерно дышать, на несколько секунд задерживая дыхание на выдохе.
- Если давление снизилось, а пульс вырос более 120 уд. в мин. можно принять несколько таблеток легких седативных препаратов растительного происхождения. Поможет Валокордин или Корвалол (противопоказаний к применению в данном случае нет).
Но никаких бета-блокаторов и сколь-нибудь серьезных фармацевтических средств. Не известно, чем обернется подобная самодеятельность.
На месте решается вопрос о госпитализации пациента для дальнейшего обследования.
Соглашаться или нет — решает сам человек. Но отказываться не стоит. Важно выяснить причину. Только так можно назначить правильное лечение.
Симптомы, требующие вызова врача или скорой помощи
Основное патологическое проявление, требующее помощи врача уже названо. Это тахикардия, то есть сердцебиение более 100-120 ударов в минуту на протяжении более двух минут.
Чем дольше длится процесс, тем выше вероятность осложнений. Орган работает на износ.
Помимо названного признака, опасными считаются:
- Головная боль. Даже минимальной степени интенсивности. Ее быть не должно.
- Нарушения зрения по типу мелькания мушек, фотопсий (искр), тумана, потемнения при резком движении.
- Головокружение.
- Обморочное состояние. Особенно неоднократное.
- Рвота, которая не приносит облегчения симптомов. Имеет рефлекторный характер, потому легче и не становится.
- Боли в груди. Отдают в надчревную область, не усиливаются при движении и дыхании.
- Аритмия с перебоями в работе сердца (замиранием, пропуском ударов).
- Одышка, удушье, нарушения дыхания.
- Нарушения координации, внимания, спутанность сознания.
- Шум в ушах и голове.
При наличии хотя бы одного проявления нужно обращаться к специалисту по кардиологии.
Время в этом случае играет против пациента. Длительное ожидание ассоциировано с повышенным риском осложнений.
Перечень необходимых исследований
С тахикардией обращаются к врачу-кардиологу. Он уже по своему усмотрению направляет пациента к эндокринологу или неврологу для уточнения этиологии состояния.
Перечень исследований довольно широкий:
- Устный опрос пациента для объективизации жалоб и симптомов вероятной болезни.
- Сбор анамнеза.
- Оценка частоты сердечных сокращений. Проводится старым дедовским способом на глаз или специальным датчиком. Второе предпочтительно.
- Измерение уровня артериального давления. Как правило, речь о стабильно низком показателе.
- Суточное мониторирование. Показывает процесс в динамике, в течение 24 часов. Назначается во всех случаях.
- Электрокардиография. Профильное исследование. Дает исчерпывающую информацию о характере сердечной деятельности. Но требует большой квалификации от диагноста, которой обладают далеко не все.
- Ангиография. Исследование сосудов.
- Оценка уровня специфических гормонов в крови пациента.
- Исследование неврологического статуса.
Возможно расширение списка на усмотрение специалистов. Это программа-минимум.
Дополнительно могут быть назначены: анализы крови, мочи, томографические методики.
Какое лечение назначается?
Чаще всего лечение имеет комплексный характер и призвано решать две задачи: нормализовать состояния пациента и снять симптомы, а также устранить первопричину патологического процесса. Обе проблемы нужно устранять вместе.
Применяются медикаментозные и хирургические методы. Среди препаратов наибольшей популярностью у кардиологов пользуются бета-блокаторы, блокаторы кальциевых каналов, седативные средства и диуретики.
Оперативное вмешательство показано при сердечных патологиях и то, только в крайних случаях.
Возможна имплантация водителя ритма или дефибриллятора (при стойких аритмиях).
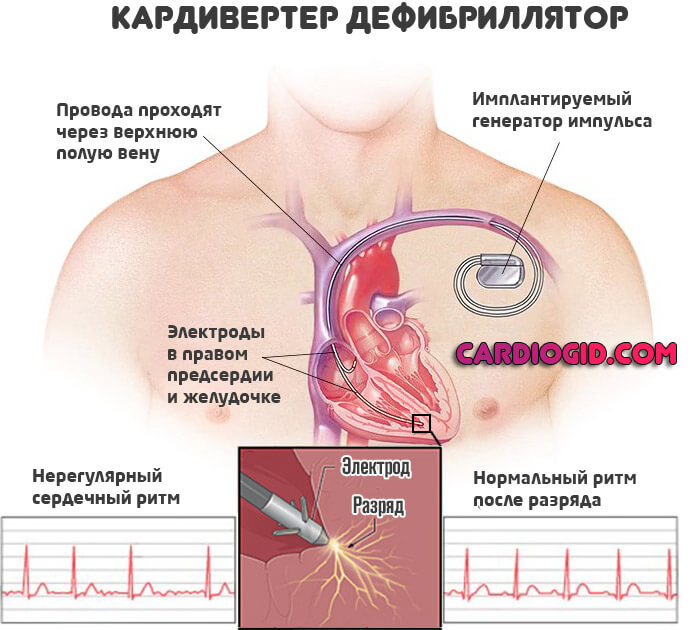
Наконец, хирургическим путем устраняется врожденный или приобретенный порок сердца.
Важным моментом в деле терапии считается правильный образ жизни: как можно меньше курить, лучше вообще отказаться от табачной продукции и алкоголя в любом виде.
Адекватно питаться, то есть никакого жирного, жареного, острого, соленого, полуфабрикатов и консервов. Только белок, овощи, фрукты, зерновые культуры и т.д.
Не стоит перетруждать себя физически, но и на месте сидеть нельзя. Комплекс полезных упражнений поможет решать вопрос с гиподинамией.
Профилактические мероприятия
Специфической профилактики не выработано. Следует поговорить на этот счет со своим лечащим врачом.
Обычно рекомендации строятся на простых принципах здравого смысла:
- Нельзя курить. Причем ни табак, ни специальные смеси, который описываются производителем как безопасные. Сроки применения слишком малы, чтобы делать такие громкие заявления. Это всего лишь маркетинговый ход.
- Не стоит пить алкоголь.
- Нельзя париться в банях, принимать горячие ванны.
- Нужно правильно питаться, употреблять достаточное количество жидкости в сутки.
Нельзя употреблять кофе и чай. Лучше заменить их растительными отварами. - Важно придерживаться оптимального режима физической активности. Комплекс упражнений подбирается с врачом ЛФК.
- Нужно избегать стрессов. Хотя это и не так просто.
Низкое артериальное давление на фоне высокой ЧСС — редкое сочетание, указывающее на слабую насосную функцию сердца, которая компенсируется частотой его работы.
При подозрениях на неполадки со здоровьем нужно обращаться к кардиологу за помощью, и не заниматься самолечением.
Тем самым пациент сбережет время, нервы, здоровье, а возможно и саму жизнь. Медлить не рекомендуется, по мере усугубления состояния растут риски осложнений.
Источник
