Режим при гипертонии 1 степени
Гипертоническая болезнь — это стойкое повышение артериального давления по причине патологических изменений со стороны сердечнососудистой, эндокринной или выделительной систем.
Часто имеет место комплексное поражение, потому этиология заболевания сложна и запутана. Для выявления причин требуется целая система диагностических мероприятий, проходящих под контролем 4 специалистов: кардиолога, невролога, нефролога и эндокринолога.
Гипертония первой степени — это начальная стадия патологического процесса, еще обратимая, но уже требующая медицинской помощи. Комплекс мероприятий на этом этапе минимален: применение антигипертензивных средств и изменение образа жизни.
Часто удается отделаться только вторым, препараты назначаются при резистентности давления и рисках дальнейшего усугубления состояния (прогрессирование обычно не быстрое, на него уходит от 5 до 15 лет, бывают исключения).
Распознать болезнь по симптомам оказывается непросто, ввиду невнимательности к собственному здоровью. Но проявления есть всегда, потому нужно прислушаться к организму и при любых подозрениях обращаться к врачу.
Характеристика гипертонической болезни 1 степени и обзор стадий процесса
ГБ на данном этапе считается пограничным состоянием, то есть это еще не стойкое повышение артериального давления, но уже и не норма.
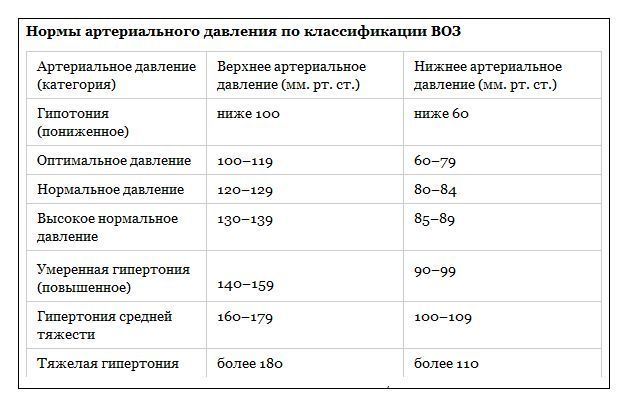
Всемирной Организацией здравоохранения были установлены некоторые эталонные значения: от 100 до 140 на 60-90 мм ртутного столба. Этот диапазон включает в себя, в том числе и возможные индивидуальные отклонения, которые не должны превышать 10 мм.
Согласно классификации, под степенью гипертонической болезни подразумеваются только показатели давления (в данном случае от 140/90 до 160/100), а стадия показывает насколько поражены органы-мишени. Сводный перечень нарушений представлен в таблице:
| 1 стадия | Изменения во внутренних органах-мишенях нет. |
| 2 стадия | Есть изменения органов, но их функционирование не нарушено. Присутствует хотя бы один признак поражения:
|
| 3 стадия | Дагностируется нарушение в функционировании следующих органов и систем:
|
Не смотря на вышеописанное, 1 степень патологического процесса протекает на первой стадии и редко на 2-3.
- Уровень артериального давления варьируется в пределах 140-160/90-100.
- Нужно этиотропное лечение, направленное на устранение первопричины.
- Вероятность полного излечения гипертонии 1 степени существует и составляет почти 100%.
- Органы-мишени не страдают (почки, головной мозг, сетчатка глаза).
- Риск летальных осложнений — 5% на протяжении 3 лет, чуть выше в перспективе 5-10.
Таким образом, первая степень — самый подходящий момент для терапевтического воздействия. Далее будет поздно, т.к. полностью избавиться от повышения АД не получится.
Что означаются риски 1-4?
В зависимости от вероятности осложнений и перехода болезни на следующий этап, выделяют несколько так называемых рисков.
Риск 1 (незначительный)
Формируется у больных с малой длительность течения артериальной гипертензии. В такой клинической ситуации консультация кардиолога еще не требуется, кроме случаев, когда посещение специалиста прямо рекомендовано терапевтом.
Риск 1 степени обуславливает малую вероятность грозных осложнений со стороны органов-мишеней (не более 5-10% в течение 10 лет). Коррекция состояния проводится посредством изменения образа жизни.
Риск 2 (средний)
Куда серьезнее в прогностическом плане. Артериальная гипертензия 1 степени риск 2 это наиболее распространенный диагноз, если болезнь течет 1-2 года без соответствующего лечения. Вероятность осложнений не летального характера — 12-18%.
Среди самых опасных:
- Кровоизлияния в стекловидное тело глаза. Может спровоцировать вторичную отслойку сетчатки и необратимую утрату зрения.
- Почечная недостаточность в результате повреждения клубочков и канальцев.
- Неотложные состояния встречаются редко (3-5% ситуаций) и обусловлены индивидуальными особенностями организма конкретного пациента.
Риск 3 (высокий)
Обуславливает вероятность летальных осложнений. При первой степени ГБ риск 3 встречается редко (не более 2-3% от общей массы пациентов). Уже требует постоянного лечения медикаментами разных групп. В отсутствии терапии, либо если подобрана она неграмотно, вероятны следующие осложнения:
- Разрывы сосудов сетчатки.
- Почечная недостаточность.
- Инсульт геморрагический, реже ишемический.
- Инфаркт.
На фоне тахикардии также увеличивается риск тромбоза и внезапной остановки сердца. Контроль состояния строго у кардиолога, частота «визитов» к врачу — 2-4 раза в год.
Риск 4 (крайне высокий)
При гипертонии первой степени встречается всего в 0.5-2% случаев. Объясняется это генерализованными нарушениями со стороны органов и систем. К счастью, они еще не успели сформироваться у пациентов с незначительным повышением артериального давления.
Вероятность осложнений — 40-55% даже при интенсивном лечении.
Возможные состояния:
- Обширный инфаркт.
- Геморрагический инсульт.
- Острая почечная недостаточность.
- Ослабление легочной деятельности, гипертензия.
- Проблемы с сердечным ритмом повышают риски на 10-15%. Такие пациенты должны наблюдаться у кардиолога каждые 2-3 месяца и постоянно корректировать терапевтический курс.
Гипертоническая болезнь 1 стадии редко заканчивается летальным исходом или тяжелыми последствиями. Средняя продолжительность до движения на другую «ступень» — 3-5 лет. Упускать время не стоит.
Причины развития первичной (эссенциальной) патологии
Гипертоническая болезнь может быть первичной или вторичной.
Эссенциальная ГБ не обусловлена какими-либо внешними моментами, она всегда сопряжена с проблемами сердца или сосудов и наиболее сложна с точки зрения лечения.
Факторы возможного развития следующие:
- Ишемическая болезнь. Связана с недостаточным обеспечением мышечного органа кровью и полезными веществами. Развивается, преимущественно, у пожилых пациентов. Не дает знать о себе до последнего, единственный способ своевременно обнаружить проблему — пройти электрокардиографию, желательно с нагрузочными тестами. Обращает на себя внимание одышка в состоянии покоя, ускорение сердечного ритма и боли в груди без видимой причины.
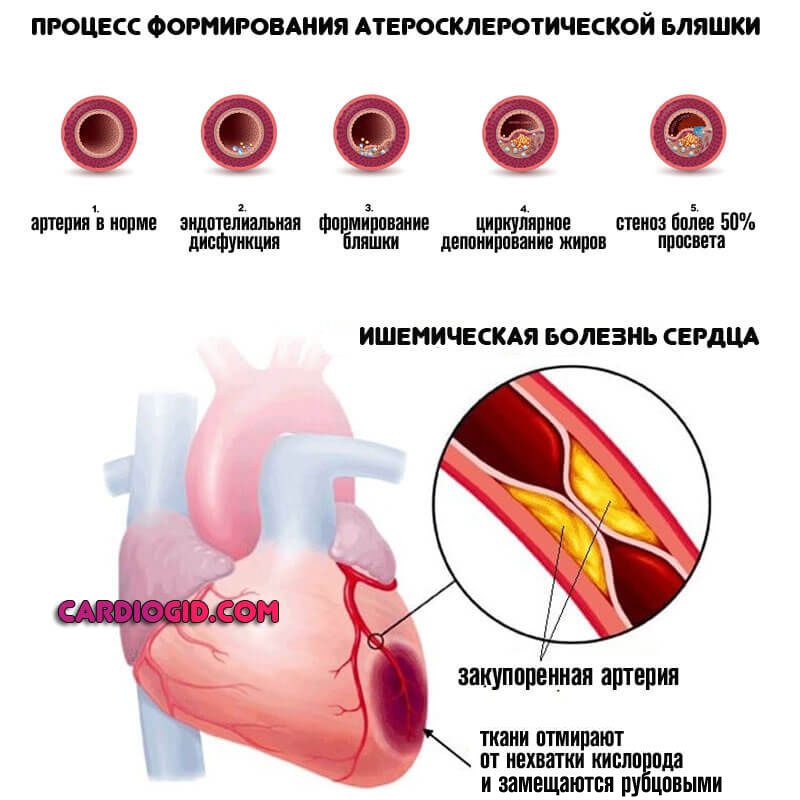
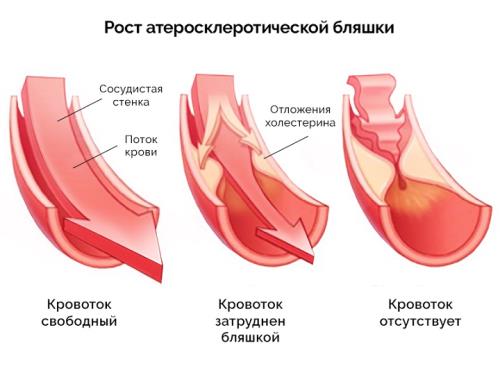
- Атеросклероз аорты и ее ветвей. Образование холестериновых бляшек в кровоснабжающих структурах — наиболее частый вариант патологии. Обусловлен неправильным питанием или нарушением липидного обмена (чаще в системе). В такой ситуации давление даже не первой ст. гипертонии стабильно высокое, не скачет, от времени не зависит. Симптомы отсутствуют, выявить процесс получится только сдав анализы (биохимия венозной крови, общее исследование). При стенозе сосудов возможно проведение допплерографии и ангиографии для оценки скорости кровотока.
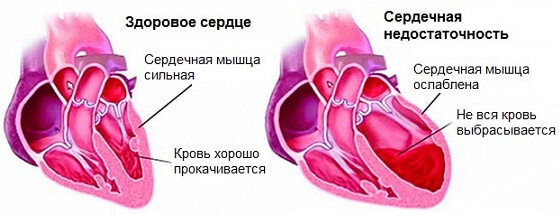
- Застойная сердечная недостаточность. Связана с малой силой выброса крови в систолу. Характеризуется постоянно повышенным артериальным давлением, тахикардией или брадикардией, слабостью мышц и проблемами с дыханием (одышка, что называется, «на ровном месте»). Имеет схожую этиологию с ишемической болезнью сердца. Наблюдается у 90% пациентов перенесших поражение миокарда. Это основная причина смерти и инвалидности больных после неотложного состояния.
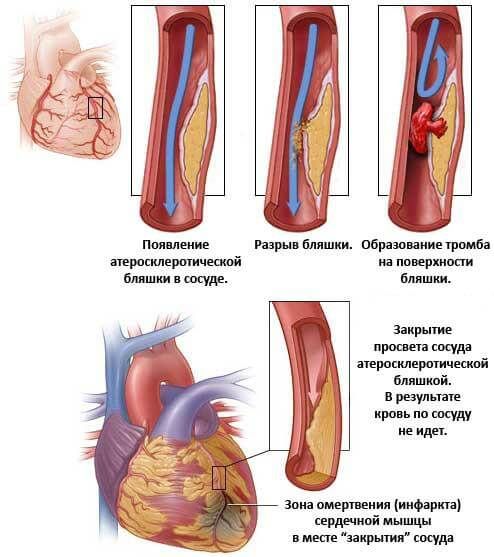
- Инфаркт. Может стать спусковым механизмом развития гипертонии. Причина — нарушение гемодинамики (проходимости крови по сосудам).
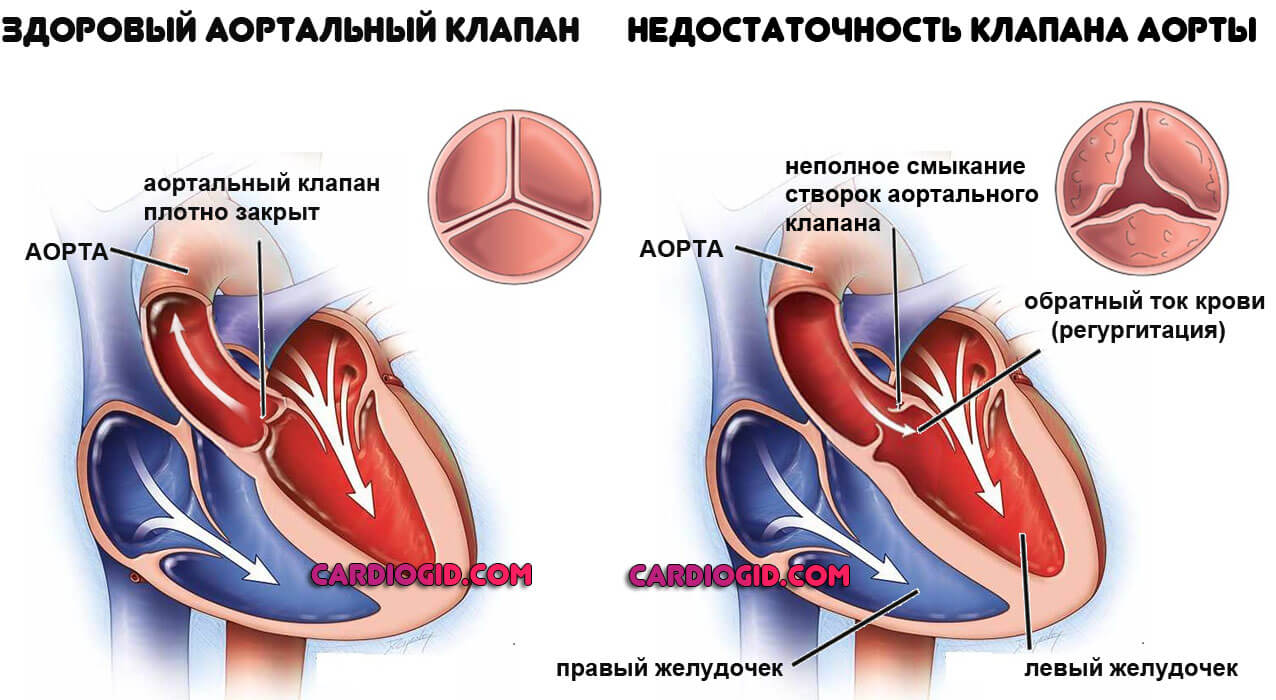
- Врожденные и приобретенные пороки сердца и сосудов. Как правило, дают знать о себе аритмиями, одышкой, болями в груди, стабильным постоянным повышением АД. В редких случаях единственный способ узнать, что пациент был болен — паталогоанатомическое исследование.

Причины возникновения вторичной ГБ
Вторичная форма встречается намного чаще и лучше поддается медикаментозной коррекции. Патология обуславливается болезнями почек, нервной или эндокринной системы.
Среди частых диагнозов:
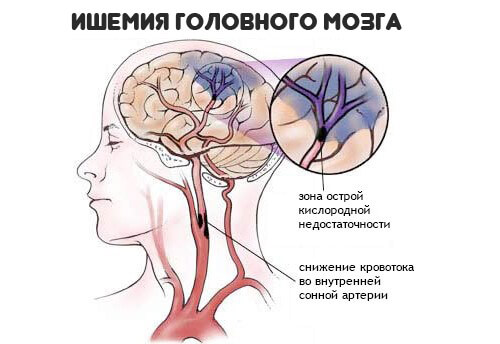
- Хронический дефицит мозгового кровообращения. Приводит к изменению процесса торможения ЦНС, нарушает тонус сосудов (то стеноз, то расслабление), отсюда скачки артериального давления даже в течение дня. Без сопутствующих симптомов не обходится, пациенты отмечают головокружение, шаткость при движении. Проблемы с органными чувств также возможны. Постепенно ослабевает память. Если обнаружен хотя бы один подозрительный симптом неврологического дефицита нужно идти к врачу.
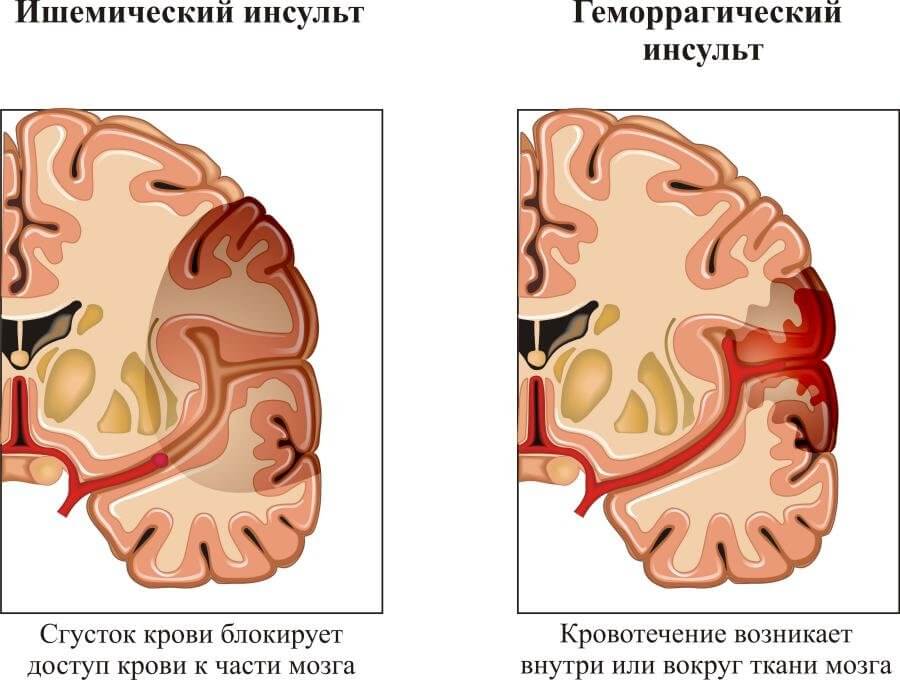
- Острое нарушение мозгового кровообращения, то есть инсульт. Сказывается изменение характера гемодинамики. Это последствие, с которым нужно бороться.
- Пиелонефрит, нефрит, иные патологии выделительной системы. Развивается нарушение выработки гормона-ренина, которые взаимодействует с ангиотензинном, и обуславливает нормальную регуляцию тонуса сосудов. Помимо этого, патологии выделительной системы отзываются задержкой жидкости. Это еще один фактор развития болезни. Не заметить патологии почек трудно: отмечается боль в пояснице, учащенное или обильное мочеиспускание, изменение цвета урины.
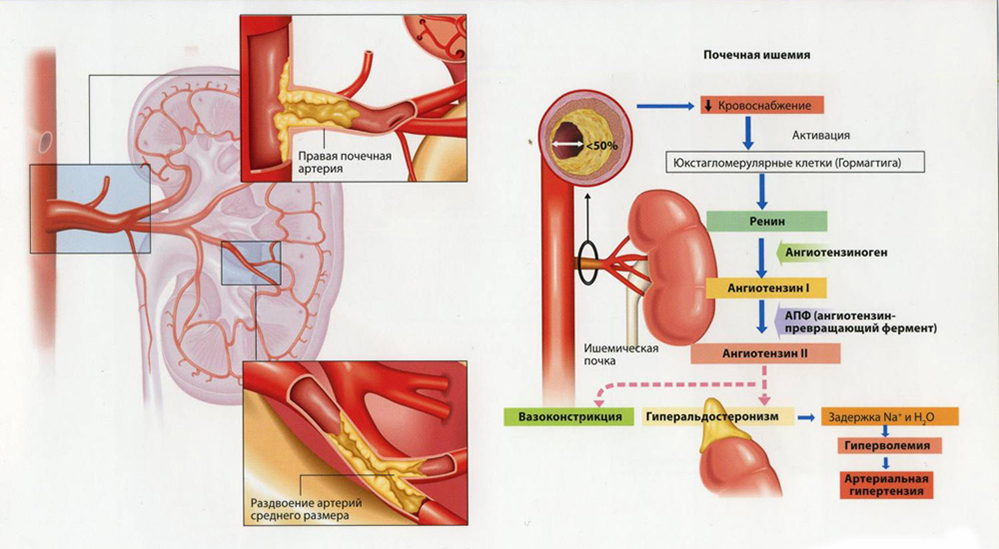
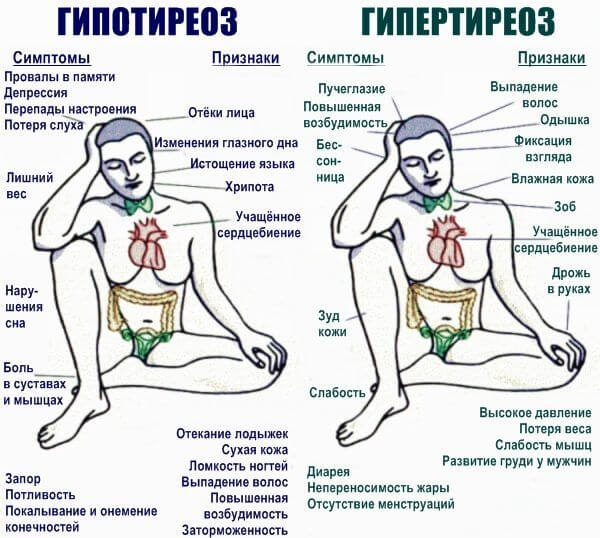
- Гипертиреоз. Повышение концентрации Т3, Т4 и гипофизарного гормона ТТГ, который подстегивает работу щитовидной железы. Распознать болезнь можно по постоянно повышенной температуре тела, экзофтальму (выпучиванию глаз), усталости, головной боли, проблемам со сном и чувству жара.
- Гиперкортицизм. Избыток норадреналина, адреналина и кортизола. Гормоны коры надпочечников вырабатываются в больших количествах как итог опухолевого процесса в гипоталамо-гипофизарной области или самих парных желез (феохромоцитома, классический пример). В месте расположения третьего желудочка образуются герминомы, аденомы и иные неоплазии. Симптомы проявляются в форме болезни Иценко-Кушинга. Развивается гипертоническая болезнь 1 степени, выраженное ожирение, боли в спине в результате поражения позвоночника, проблемы с либидо, эректильной функцией и менструальным циклом.
- Патологии опорно-двигательного аппарата, сопровождающиеся компрессией базилярных структур. Дают выраженную головную боль в затылке, вертиго и дезориентацию в пространстве.
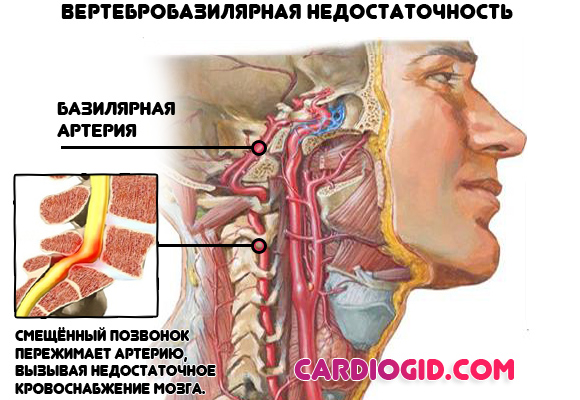
Вторичная артериальная гипертензия лечится посредством устранения первопричины (основного заболевания).
Характерные симптомы
Изолированно дает знать о себе только эссцениальная форма ГБ. Вторичная никогда таковой не бывает. Помимо описанных ниже проявлений нужно искать очаговые признаки.
Среди общих для патологии 1 степени:
- Головная боль. В затылочной и теменной области. Усиливается после длительного напряжения, перемены положения тела в пространстве. Тюкает в такт сердцебиению, давит, словно обручем (реже). При смешанной этиологии процесса наблюдается диффузный дискомфорт (переходит с одной части головы на другую).
- Вертиго. Вплоть до полной утраты ощущения земли под ногами. Дезориентация обусловлена поражением улитки и мозжечка.
- Усталость, повышенная утомляемость после минимальных физических и психических нагрузок.
- Проблемы со сном в форме резкого пробуждения.
- Аритмия. По типу тахикардии, брадикардии или ощущения трепетания сердца в груди. Симптоматика указывает на осложненное течение процесса. Требуется повышенное внимание.
- Одышка. После незначительно нагрузки или даже в состоянии покоя. Невозможно ходить, двигаться по лестнице, заниматься спортом тем более. Если работа связана с повышенной физической активностью, эффективность и производительность снижается в разы.
Симптомы гипертонии 1 стадии требуют комплексной оценки в системе с очаговыми признаками.
Нехарактерные проявления для ГБ раннего периода
- Перекос лица.
- Слабость мышц вплоть до невозможности встать и ходить.
- Парезы, параличи, чувство бегания мурашек по коже и онемения конечностей..
- Проблемы с речью.
- Зрительные нарушения по типу преходящей слепоты или внезапного возникновения красных пятен.
- Невыносимая боль в груди с нарушением сердечного ритма.
Это симптомы неотложных состояний, которые при гипертонии 1 степени почти не встречаются. Знать их нужно, чтобы вовремя среагировать. При возникновении вызывать скорую помощь.
Возможные осложнения
Вероятность неблагоприятных последствий при гипертонической болезни 1 степени минимальна (как было сказано, 0.2-5% или чуть выше в перспективе 10 лет).
Но расслабляться не стоит. Без лечения болезнь быстро прогрессирует, у некоторых особенно.
Потому обнаружить грань между 1 и 2 стадиями довольно сложно, момент не отследить без медицинского вмешательства.
Среди осложнений:
- Инсульт. Нарушение кровообращения в головном мозге. Ведет к выраженному неврологическому дефициту.
- Инфаркт миокарда. Острый некроз мышечных структур. Как первое, так и второе маловероятно, если не заниматься спортом и не перегружать организм.
- Гемофтальм. Кровоизлияние стекловидное тело глаза. Намного чаще встречается. Сопровождается снижением зрения, в тяжелых случаях (если кровь заняли до 2/3 глаза) отслоением сетчатой оболочки. Показана срочная витрэктомия.
- Почечная недостаточность. При длительном бесконтрольном течении заболевания.
Самый вероятный сценарий до развития осложнений — переход патологии на 2 стадию.
Что необходимо обследовать?
Все описанные органы и системы. Под контролем кардиолога, эндокринолога, нефролога и невролога.
Специалист по сердцу и сосудам — первый в плане посещения. Уже в зависимости от предполагаемой этиологии процесса можно говорить о необходимости консультации иных докторов.
Схема обследования представлена такими мероприятиями:
- Устный опрос, объективизация жалоб больного для определения вектора дальней диагностики. Задача пациента — максимально подробно рассказать о своих ощущениях.
- Измерение давления на двух руках, по возможности и на ногах. Это необходимо для точной оценки состояния сердечнососудистой системы. Проводят несколько раз, с интервалом 10-15 минут.
- Суточное мониторирование. Играет наибольшую роль в деле динамического наблюдения за показателями АД. Проводится либо однократно, в течение 24 часов, либо несколько раз за неделю.
- Исследование сердечной деятельности (тона, частоты). Специфические смещения свидетельствуют в пользу проблем кардиологического профиля.
- ЭКГ. Позволяет выявить как аритмии, так и повышенную нагрузку на орган.
- Эхокардиография. Ультразвуковая методика. Частый признак гипертонической болезни — утолщение (гипертрофия) левого желудочка. При поражении правого встает вопрос о возможности легочного процесса (увлечения давления в соответствующей артерии). Это грозное и потенциально летальное осложнение.
- УЗИ почек.
- Рентгенография органов грудной клетки.
- Ангиография.
- Оценка неврологического статуса.
- Анализ мочи, крови (биохимический, на гормоны, общий).
От пациента также требуется вести дневник артериального давления. Измерения проводятся трижды в сутки. Все сведения вносятся в тетрадь и предоставляются врачу для оценки.
Терапевтическая тактика
Лечение гипертонии 1 степени комплексное: препараты (оперативное вмешательство, если иных выходов нет) + изменение образа жизни.
Группы фармацевтических средств:
- Диуретики. Фуросемид, Гипотиазид, Верошпирон. Ускоряют эвакуацию жидкости из организма, нормализуют деятельность почек. Бесконтрольно применять нельзя: велик риск развития несахарного диабета.
- Успокоительные (седативные средства) растительного или синтетического происхождения. Нормализуют процессы торможения ЦНС, соответственно, оптимизируется нервная регуляция тонуса сосудов. Подойдут валериана, пустырник (только в таблетках, никаких спиртовых настоек), Диазепам.
- Блокаторы адренорецепторов (бета и альфа). Снижают чувствительность специфических рецепторов к анигиотензину, катехоламинам и иным веществам. В итоге сосудистый тонус стабилизируется, несмотря на гормональные факторы. Названия: Карведилол, Анаприлин.
В осложненных случаях есть смысл назначить:
- Ингибиторы АПФ. Перинева, Престариум, Периндаприл. Предотвращают образование сосудосуживающего гормона ангиотензина. Используются при усугублении состояния.
- Блокаторы кальциевых каналов. Верепамил, Дилтиазем. Лекарства предотвращают проникновение ионов Ca+ в сосуды и ткани, не дают суживаться полым структурам.
Хирургическое лечение требуется при:
- Пороках сердца.
- Деструкции почки.
- Опухолях.
- Запущенном атеросклерозе.
Коррекция диеты и образа жизни
Одними медикаментами, однако, не обойтись. Необходимо кардинально менять образ жизни. На этом этапе подобные меры эффективны как никогда.
Предполагаются:
- Отказ от курения.
- Полная трезвенность (не более 150 мл красного вина в неделю при желании).
- Умеренные физические нагрузки (ЛФК, прогулки 2 раза в день по часу, легкая ходьба).
- Коррекции питьевого режима (1.5-1.8 литров в сутки).
Большая роль отводится диете. Что можно употреблять в пищу:
- Свежие овощи и фрукты.
- Вареные плоды.
- Компоты, морсы.
- Каши из круп.
- Супы на нежирных или овощных бульонах.
- Курицу, индейку (лучше грудку).
- Мед.
- Сухофрукты.
- Кисломолочные продукты (не жирные).
- Сливочное масло (содержит необходимый лецитин).
- Яйца (благодаря наличию «полезного» холестерина).
- Хлеб грубого помола.
- Рыба вареная или печеная.
От чего лучше отказаться:
- Жареные блюда.
- Колбасы.
- Копчености.
- Чай, кофе. Стоит заменить гранулированным цикорием высокого качества.
- Энергетические напитки.
- Консервы.
- Шоколад.
- Сахар в больших количествах (свыше 50-70 граммов в сутки).
- Соль (не более 7 г в день).
Показан лечебный стол №10. коррекция рациона проводится под контролем диетолога или кардиолога.
Прогноз и моменты, его обуславливающие
Исход патологического процесса зависит от количества факторов риска, образа жизни и качества проводимого лечения.
На что обращают внимание врачи при определении вероятного течения:
- Холестеринемия.
- Курение, употребление алкоголя.
- Отягощенная наследственность.
- Соматические сопутствующие патологии.
- Ожирение и нарушение липидного обмена.
- Перенесенные инсульт или инфаркт.
- Наркозависимость.
- Неправильное питание.
Чем больше факторов в анамнезе, тем хуже прогноз и меньше период течения гипертонической болезни 1 степени. Вероятен скорый переход на 2 этап.
В заключение
ГБ развивается на фоне патологий сердечнососудистой, выделительной, нервной или эндокринной системы. На этом этапе полностью вылечить болезнь все еще возможно.
Потому терять время не стоит. Кардиолог поможет подобрать курс терапии. Важно изменить образ жизни. Систематическое воздействие поспособствует нормализации состояния здоровья.
Источник
 Наверное, сегодня невозможно найти человека, который бы не знал, что такое гипертония. Артериальная гипертензия – заболевание, при котором отмечается хроническое повышение давления выше 140/90. Для этого диагноза выделяют 3 степени проявления. Если среднестатистическое АД незначительно выше нормальных показателей, врачи могут диагностировать гипертонию 1 степени, риски, причины и лечение которой рассмотрим в этой статье.
Наверное, сегодня невозможно найти человека, который бы не знал, что такое гипертония. Артериальная гипертензия – заболевание, при котором отмечается хроническое повышение давления выше 140/90. Для этого диагноза выделяют 3 степени проявления. Если среднестатистическое АД незначительно выше нормальных показателей, врачи могут диагностировать гипертонию 1 степени, риски, причины и лечение которой рассмотрим в этой статье.
Степени риска при начальной гипертонии
Если у больного была выявлена артериальная гипертензия 1 степени, врач должен установить вероятность возникновения осложнений со стороны сердечно-сосудистой системы для адекватного подбора терапии заболевания. История болезни пациента включает в себя эту информацию в графе полного диагноза, где она обозначена как «риск». В медицине рассматривается 4 степени риска при гипертонии:
- риск 1 – «Низкий риск»;
- риск 2 – «Средний риск»;
- риск 3 – «Высокий риск»;
- риск 4 – «Очень высокий риск».
 Оценка риска устанавливается исходя из его факторов, выявленных по результатам осмотра и опроса пациента. Низкая степень риска определяется при их отсутствии.
Оценка риска устанавливается исходя из его факторов, выявленных по результатам осмотра и опроса пациента. Низкая степень риска определяется при их отсутствии.
Риск 2 при гипертонии 1 степени устанавливается в тех случаях, когда у больного наблюдается 1-2 фактора риска (ФР).
Если у пациента три и более ФР, а также выявлены поражения сердца, головного мозга, почек, сосудов и присутствует сахарный диабет в анамнезе, специалисты диагностируют АГ 1 степени с риском 3.
«Риск 4» при начальной гипертонии устанавливается у больных с серьезными сердечно-сосудистыми нарушениями, цереброваскулярной болезнью и хронической болезнью почек.
Факторы риска
 К главному фактору риска можно отнести патологии органов и сосудов, страдающих в первую очередь от проявлений артериальной гипертензии (сердце, почки, головной мозг – в медицинской практике их называют органами-мишенями при АГ).
К главному фактору риска можно отнести патологии органов и сосудов, страдающих в первую очередь от проявлений артериальной гипертензии (сердце, почки, головной мозг – в медицинской практике их называют органами-мишенями при АГ).
Хроническая болезнь почек, ИБС, сердечная недостаточность, перенесенный инсульт не только ухудшают прогноз гипертонии первой степени, ускоряя возможность ее перехода в более глубокую стадию, но и повышают риск ухудшения работы всей сердечно-сосудистой системы.
Существуют и другие опасные для пациентов, страдающих гипертензией, факторы риска:
- повышенный уровень холестерина – дислипидемия;
- ожирение;
- наличие у ближайших родственников сердечно-сосудистых заболеваний;
- пульсовое давление (разница между систолическим и диастолическим АД) ≥ 60 мм рт. ст.;
- уровень глюкозы в крови ≥ 5,9 (для пациентов с диабетом – 7,0).
Мужчины обычно больше чем женщины подвержены сердечно-сосудистому риску, кроме того, он увеличивается после 55 и 65 лет для мужского и женского пола соответственно.
Стадии артериальной гипертензии
Для определения полной формы заболевания рассчитывают и его стадию. Ниже на примерах будет рассмотрено, что это такое.
Начальная стадия гипертонии подразумевает отсутствие поражений органов-мишеней, 2 стадия – одно или несколько патологических изменений, 3 стадия – наличие у больного сердечно-сосудистых заболеваний, цереброваскулярной болезни или хронической болезни почек.
Полный диагноз может выглядеть следующем образом: Артериальная гипертензия 1 стадии 1 степени. Дислипидемия. Риск 2.
Причины АГ 1 степени
- Курение и злоупотребление алкоголем. Табачные изделия и спиртные напитки способствуют сужению сосудов, что приводит к повышению АД.
- Малоподвижный образ жизни.
- Постоянное переутомление.
- Прием лекарств. Начальная форма гипертонии может быть вызвана некоторыми лекарственными препаратами (например, гормональными контрацептивами), повышающими давление в качестве своего побочного эффекта.
- Стрессы и психологические нагрузки. Переживания, нервозность, постоянная повышенная возбудимость и прочие психологические факторы нарушают сердцебиение и приводят к выработке адреналина, под воздействием которого сужаются кровяные сосуды.
- Отклонения в работе щитовидной железы и надпочечников.
- Излишнее употребление соленой пищи. Избыток соли в организме приводит к накоплению лишней жидкости. Данное нарушение способствует повышению АД.
- Избыточный вес или ожирение.
- Недостаток в рационе калия.
- Некоторые хронические заболевания: сахарный диабет, болезни почек, синдром сонного апноэ.
По происхождению все виды гипертонии можно разделить на 2 большие группы:
- Эссенциальная артериальная гипертензия – вид заболевания, при котором повышение АД не вызвано нарушениями работы каких-либо органов.
- Вторичная артериальная гипертония 1 степени устанавливается в тех случаях, когда причиной высокого давления являются определенные заболевания или поражения органов и систем, участвующих в регуляции артериального давления. Такая гипертония, в зависимости от варианта своего происхождения, может называться почечной, центральной (возникает при поражениях головного мозга), гемодинамической (возникает при патологиях аорты или аортального клапана), пульмоногенной (возникает при заболеваниях легких) и эндокринной (возникает при заболеваниях щитовидной железы или надпочечников).
Симптомы артериальной гипертензиии 1 степени
Пациенты, страдающие АГ 1 степени, чаще всего не имеют никаких симптомов. Лишь у некоторых из них могут наблюдаться:
- частые приступы мигрени, усиливающиеся при любой физической нагрузке;
- головокружения (иногда сопровождающиеся обмороками);
- боль в левой части грудной клетки, отдающая в лопатку или руку;
- учащение пульса;
- бессонница;
- шум в ушах;
- появление черных точек перед глазами.
Чаще всего симптомы при гипертонии 1 степени не проявляются совсем либо выражаются крайне слабо.
Диагностика гипертонии первой степени
 Однократное повышение систолического (верхнего) и/или диастолического (нижнего) давления не во всех случаях может говорить о наличии у человека артериальной гипертензии. Гипертоническая болезнь 1 степени выставляется только после длительного самостоятельного контроля артериального давления в течение установленного лечащим врачом времени либо суточного мониторинга АД в условиях стационара.
Однократное повышение систолического (верхнего) и/или диастолического (нижнего) давления не во всех случаях может говорить о наличии у человека артериальной гипертензии. Гипертоническая болезнь 1 степени выставляется только после длительного самостоятельного контроля артериального давления в течение установленного лечащим врачом времени либо суточного мониторинга АД в условиях стационара.
Начальная степень гипертонии выставляется пациентам, имеющим постоянное систолическое давление на уровне 140-159 мм рт. ст., и диастолическое – в пределах 90-99 мм рт. ст. Если хотя бы один из показателей превышает эти значения – можно говорить о более высокой степени заболевания. Гипертониками считаются и пациенты, у которых повышено только верхнее или нижнее давление, а второе стабильно остается в пределах нормы.
Лабораторные исследования
Тонометр может рассказать только о самом факте наличия заболевания. Для определения его происхождения, установления некоторых факторов риска, и исходя из полученной информации, выбора подходящего варианта лечения, больному могут быть выданы направления на общий и биохимический анализ крови и на анализ мочи. Женщинам для комплексного обследования также необходимо дополнительно сдать анализ на гормоны.
Диагностические исследования
Кроме лабораторных исследований, для выяснения полной картины протекания первой степени гипертонии, потребуется пройти и диагностические процедуры. Инструментальное обследование включает в себя:
- прослушивание сердца стетоскопом (эта простая операция позволяет оценить звучность сердечных тонов, обнаружить шумы в сердце и нарушения ритма);
- ЭКГ (проводится для оценки электрической активности сердечной мышцы за определенный промежуток времени);
- Эхокардиография (процедура, с помощью которой можно определить степень поражения сердца, установить размеры его отделов и оценить работу левого желудочка);
- МРТ головного мозга (позволяет определить, была ли вызвана артериальная гипертензия сосудистыми патологиями нервных тканей или имеет другую причину появления);
- УЗИ почек и надпочечников (помогает своевременно выявить заболевания, связанные с почками, и при необходимости включить их в факторы риска);
- допплерография (ультразвуковое исследование, назначаемое для изучения движения крови по сосудам);
- артериография (рентгенологический метод исследования, с помощью которого можно увидеть состояние стенок артерий и рассмотреть наличие либо отсутствие на них холестериновых бляшек и каких-либо дефектов).
В зависимости от симптомов больного, прохождение некоторых из перечисленных процедур может оказаться необязательным.
Лечение артериальной гипертензии 1 степени
 Лечение гипертонии 1 степени исходя из жалоб пациента и результатов диагностики будет проходить по индивидуальному плану. Чаще всего больные с таким заболеванием не нуждаются в госпитализации – с ним вполне можно справиться в домашних условиях.
Лечение гипертонии 1 степени исходя из жалоб пациента и результатов диагностики будет проходить по индивидуальному плану. Чаще всего больные с таким заболеванием не нуждаются в госпитализации – с ним вполне можно справиться в домашних условиях.
При отсутствии факторов риска или их незначительном количестве, пациенты с начальной артериальной гипертензией обычно не нуждаются в назначении медикаментозного лечения.
Немедикаментозное лечение артериальной гипертензии 1 степени
Принцип лечения пациентов с гипертонией – изменение образа жизни, которое подразумевает соблюдение следующих рекомендаций:
- корректировка веса, в случае необходимости – принятие мер для похудения;
- отказ от вредных привычек;
- регулярные умеренные физические нагрузки: легкий бег, ходьба, лечебная физкультура;
- ограничение потребления соли до 5 г/сутки;
- сокращение в рационе жирной пищи и увеличение растительной;
- периодическое употребление продуктов питания, содержащих в своем составе кальций (молочные продукты), калий и магний (овощи, сухофрукты, зерновые);
- недопущение психических и эмоциональных перенапряжений.
Кроме того, для лечения гипертонии первой степени при ее возникновении из-за нервозности и стрессов эффективны психотерапия и релаксация, рефлексотерапия, некоторые виды массажа, возможен прием БАДов и лекарств, содержащих в своем составе растительные средства – боярышник, пустырник и пр.
Таблетки для таких пациентов назначаются только при сохранении высоких показателей АД в течение длительного времени.
Медикаментозное лечение артериальной гипертензии 1 степени
Изначальное назначение антигипертензивных препаратов осуществляется врачом при наличии у больного трех и более факторов риска и уже имеющихся патологических изменениях в работе органов-мишеней, наличии в полной истории болезни пациента почечной недостаточности или сахарного диабета.
При гипертонии 1 степени могут быть назначены следующие препараты:
- Средства, действующие на ренин-ангиотензивную систему – лекарства, блокирующие или подавляющие выработку ангиотензина (гормона, вызывающего сосудосуживающую активность, которая приводит к повышению АД). Этот список включает в себя Каптоприл, Эналаприл и другие препараты.
- Бета-адреноблокаторы – лекарственные средства, снижающие ЧСС и силу сердечных сокращений, угнетающие сердечную проводимость и обладающие сосудорасширяющим действием. В эту категорию можно отнести Бисопролол.
- Блокаторы кальциевых каналов – препараты, работающие за счет сокращения доступа к свободному поступлению кальция к клеткам сердца, и вызывающие таким образом сосудорасширяющую активность. Эта группа включает в себя Амлодипин, Нифедипин и другие лекарственные средства.
- Мочегонные средства: Индапамид, Верошпирон.
В зависимости от причин, вызвавших артериальную гипертензию, врачом может быть определена необходимость приема антидепрессантов, транквилизаторов, успокоительных средств и других препаратов, действующих на центральную нервную систему.
Успешная терапия гипертонической болезни 1 степени подразумевает не только прием антигипертензивных препаратов (если есть такая необходимость), но и комплекс мероприятий, направленных на устранение причин, которые вызвали повышенное давление.
Правильно выяснить, как лечить гипертонию 1 степени, и выбрать для этого подходящее лекарство в каждом конкретном случае может только врач.
Начальная степень гипертензивной болезни при соблюдении всех прописанных врачом назначений может поддаваться полному излечению.
Источник
