Вторичная или симптоматическая гипертония

© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Артериальную гипертензию (АГ) относят к наиболее частым заболеваниям сердечно-сосудистой системы. По разным данным, ею страдает около четверти всего населения земного шара, и по меньшей мере, 7 миллионов смертей связывают с ее проявлениями. У 9 из 10 больных причину гипертонии найти не удается, но примерно 10 % случаев приходится на вторичную гипертензию, являющуюся симптомом другого заболевания.
Вторичная гипертония считается проявлением патологии органов, участвующих в поддержании нормальных цифр артериального давления (АД), поэтому при их поражении возможны его колебания. При этой форме патологии чаще наблюдается злокачественное и прогрессирующее течение, плохой ответ на терапию, стойкие высокие цифры АД.
Симптоматическая гипертензия чаще регистрируется у молодых людей 30-40 лет. По подсчетам, на ее долю в этой возрастной группе приходится около половины случаев повышения давления, поэтому чрезвычайно важно своевременно заподозрить вторичный характер патологии и отыскать ее причину.
Анализируя клинические данные, специалисты выделили до 70 различных заболеваний, которые могут сопровождаться симптоматической гипертензией, поэтому поиск конкретной причины часто затруднен и растягивается во времени. Между тем, гипертония прогрессирует, приводя к необратимым изменениям в органах, нарушению эндокринно-обменных процессов, что еще больше усугубляет состояние больного.
Разработка новых подходов в выявлении заболевания, использование более совершенных методик лабораторного и инструментального обследования позволили повысить уровень диагностики и ускорить назначение специфического лечения, что чрезвычайно важно при симптоматической АГ, ведь, не устранив первопричину, можно долго и безуспешно вести борьбу с вторичной гипертонией с риском опасных осложнений.
Когда гипертензия – один из симптомов…
Поскольку причин вторичного увеличения давления очень много, для удобства их объединили в группы. Классификация отражает локализацию нарушения, приведшего к гипертонии.
Выделяют:
- Почечную симптоматическую гипертензию.
- Эндокринную.
- Гипертонию при сердечно-сосудистых заболеваниях.
- Нейрогенную форму.
- Лекарственную гипертензию.
Заподозрить вторичный характер гипертензии помогает анализ жалоб и симптоматики, особенностей течения заболевания. Так, симптоматическая гипертензия в отличие от первичной, сопровождается:
- Острым началом, когда цифры давления внезапно и быстро нарастают;
- Низким эффектом от стандартной гипотензивной терапии;
- Внезапностью возникновения без предшествующего периода постепенного бессимптомного увеличения давления;
- Поражением лиц молодого возраста.
Некоторые косвенные признаки уже на этапе первичного осмотра и беседы с пациентом могут указать на предположительную причину заболевания. Так, при почечной форме более явно повышается диастолическое («нижнее») давление, эндокринно-обменные расстройства вызывают пропорциональное повышение и систолического, и диастолического давления, а при патологии сердца и сосудов увеличивается преимущественно «верхняя» цифра показателя.
Ниже рассмотрим основные группы симптоматических гипертоний исходя из причины патологии.
Почечный фактор в генезе вторичной гипертензии
Почки – один из главных органов, обеспечивающих нормальные показатели артериального давления. Их поражение вызывает повышение АД, они же вторично вовлекаются как орган-мишень при эссенциальной гипертонии. Симптоматическая гипертензия почечного происхождения связана с поражением сосудов органа (реноваскулярная форма) или паренхимы (ренопаренхиматозная).
Реноваскулярная гипертензия
Реноваскулярная разновидность вызвана снижением количества крови, поступающей по сосудам в почку, в ответ на это активируются механизмы, направленные на восстановление кровотока, выделяется избыток ренина, что неминуемо провоцирует повышение тонуса сосудов, их спазм, а в результате – рост показателей давления.
Среди причин реноваскулярной гипертензии большую роль играет атеросклероз, выявляющийся у 3/4 больных, и врожденные аномалии почечной артерии, на долю которых приходится 25% случаев этой патологии. В более редких случаях в качестве причин указывают васкулиты (воспаление в сосудах) – например синдром Гудпасчера, аневризмы сосудов, сдавление почки из вне опухолями, метастатическое поражение и др.
Особенности клинических проявлений реноваскулярной гипертонии:
- Острое начало заболевания, в основном, у мужчин после 50 лет или женщин до тридцатилетнего возраста;
- Высокие показатели АД, устойчивые к лечению;
- Нипертензивные кризы не характерны;
- Повышается преимущественно диастолическое давление;
- Есть признаки патологии почек.
Ренопаренхиматозная гипертензия
Ренопаренхиматозная вторичная артериальная гипертензия связана с повреждением паренхимы и считается наиболее частой формой патологии, на долю которой приходится до 70% всех вторичных гипертоний. Среди возможных причин – хронический гломерулонефрит, пиелонефрит, рецидивирующие инфекции почек и мочевыводящих путей, сахарный диабет, новообразования почечной паренхимы.
Для вторичной ренопаренхиматозной гипертонии в клинике характерно сочетание роста давления с «почечными» симптомами – отеки, одутловатость лица, боль в области поясницы, дизурические расстройства, изменения характера и количества мочи. Кризы для этого варианта заболевания не характерны, преимущественно увеличивается диастолическое давление.
Эндокринные формы вторичной гипертензии
Эндокринная симптоматическая артериальная гипертензия вызвана дисбалансом гормональных влияний, поражением желез внутренней секреции и нарушением взаимодействий между ними. Наиболее вероятно развитие гипертонии при болезни и синдроме Иценко-Кушинга, опухоли феохромоцитоме, патологии гипофиза с акромегалией, адреногенитальном синдроме и других состояниях.
При эндокринных нарушениях происходит образование гормонов, способных усиливать сосудистый спазм, увеличивать продукцию гормонов надпочечников, вызывать задержку жидкости и соли в организме. Механизмы гормональных влияний разнообразны и до конца не выяснены.
В клинике, помимо гипертензии, обычно ярко выражены признаки гормональной перестройки – ожирение, избыточный рост волос, образование стрий, полиурия, жажда, бесплодие и т. д., в зависимости от причинного заболевания.
Нейрогенная симптоматическая гипертония
Нейрогенные артериальные гипертензии связаны с патологией центральной системы. Среди причин обычно фигурируют опухоли мозга и его оболочек, травмы, объемные процессы, способствующие повышению внутричерепного давления, диэнцефальный синдром.
Наряду с повышением давления, при этом присутствуют признаки поражения структур мозга, гипертензионного синдрома, данные о перенесенных повреждениях головы.
Гипертензия и сосудистый фактор
Рост давления на фоне сосудистой или сердечной патологии именуют гемодинамической вторичной артериальной гипертензией. К ней приводят атеросклеротическое поражение аорты, коарктация, некоторые клапанные пороки, хроническая недостаточность сердца, тяжелые нарушения ритма сердца.
Атеросклероз аорты считают частой патологией пожилого возраста, которая способствует повышению преимущественно систолического давления, при этом диастолическое может оставаться на прежнем уровне. Неблагоприятное влияние такой гипертонии на прогноз требует обязательного лечения с учетом этиологического фактора.
Другие виды вторичных гипертоний
Помимо заболеваний органов и желез внутренней секреции, повышение давления может быть спровоцировано приемом лекарств (гормоны, антидепрессанты, противовоспалительные средства и др.), токсическим действием алкоголя, употреблением некоторых продуктов (сыр, шоколад, маринованная рыба). Известна негативная роль сильного стресса, а также состояния после перенесенной операции.
Проявления и методы диагностики вторичных гипертоний
Симптоматика вторичных гипертензий тесно связана с болезнью, которая стала причиной роста показателей давления. Главным признаком, объединяющим всю массу этих недугов, считают стойкое повышение АД, плохо поддающееся терапии. Больные жалуются на постоянную головную боль, шум в голове, боль в затылочной области, чувство сердцебиения и боли в груди, мелькание «мушек» перед глазами. Другими словами, проявления гипертонии вторичной очень схожи с эссенциальной формой патологии.
К повышенному давлению добавляются симптомы патологии других органов. Так, при почечной гипертензии беспокоят отеки, изменение количества выделяемой мочи и ее характера, возможна лихорадка, боли в пояснице.
Диагностика почечных форм, как наиболее распространенных включает:
- Исследование мочи (количество, суточный ритм, характер осадка, наличие микробов);
- Радиоизотопную ренографию;
- Рентгеноконтрастную пиелографию, цистографию;
- Ангиографию почек;
- Ультразвуковое исследование;
- КТ, МРТ при вероятных объемных образованиях;
- Биопсию почки.
Эндокринная гипертония, помимо собственно увеличения давления, сопровождается симпатоадреналовыми кризами, слабостью в мышах, увеличением веса, изменением диуреза. При феохромоцитоме пациенты жалуются на потливость, приступы дрожи и сердцебиения, общее беспокойство, головную боль. Если опухоль протекает без кризов, то в клинике присутствуют обморочные состояния.
Поражение надпочечников при синдроме Кона вызывает на фоне гипертонии сильную слабость, избыточное количество мочи, особенно ночью, жажду. Присоединение лихорадки может говорить о злокачественной опухоли надпочечника.
Увеличение веса параллельно с появлением гипертензии, снижение половой функции, жажда, зуд кожи, характерные растяжки (стрии), расстройства углеводного обмена свидетельствуют о возможном синдроме Иценко-Кушинга.
Диагностический поиск при эндокринных вторичных гипертензиях подразумевает:
- Общий анализ крови (лейкоцитоз, эритроцитоз);
- Исследование показателей углеводного обмена (гипергликемия);
- Определение электролитов крови (калия, натрия);
- Анализ крови и мочи на гормоны и их метаболиты в соответствии с предполагаемой причиной гипертензии;
- КТ, МРТ надпочечников, гипофиза.
Гемодинамические вторичные гипертензии связаны с патологией сердца и сосудов. Для них характерно повышение преимущественно систолического давления. Часто наблюдается нестабильное течение заболевания, когда увеличение цифр АД сменяется гипотонией. Пациенты жалуются на головную боль, слабость, дискомфорт в области сердца.
Для диагностики гемодинамических форм гипертензии применяют весь спектр ангиографических исследований, УЗИ сердца и сосудов, ЭКГ, обязателен липидный спектр при подозрении на атеросклероз. Большой объем информации у таких пациентов дает обычное выслушивание сердца и сосудов, позволяющее определить характерные шумы над пораженными артериями, клапанами сердца.
При подозрении на нейрогенную симптоматическую гипертензию проводят тщательное неврологическое обследование, уточняют информацию о перенесенных травмах, нейроинфекциях, операциях на головном мозге. Симптомы гипертонии у таких больных сопровождаются признаками вегетативной дисфункции, внутричерепной гипертензии (головная боль, рвота), возможны судороги.
Обследование включает КТ, МРТ головного мозга, оценку неврологического статуса, электроэнцефалографию, возможно – УЗИ и ангиографию сосудистого русла мозга.
Лечение симптоматической гипертензии
Лечение вторичных гипертоний подразумевает индивидуальный подход к каждому пациенту, ведь характер назначаемых лекарств и процедур зависит от первичной патологии.
При коарктации аорты, клапанных пороках, аномалиях сосудов почек ставится вопрос о необходимости хирургической коррекции изменений. Опухоли надпочечников, гипофиза, почек также подлежат оперативному удалению.
При инфекционно-воспалительных процессах в почках, поликистозе необходимы антибактериальные, противовоспалительные средства, восстановление водно-солевого обмена, в тяжелых случаях – гемодиализ или перитонеальный диализ.
Внутричерепная гипертензия требует назначения дополнительных мочегонных препаратов, в части случаев необходима противосудорожная терапия, а объемные процессы (опухоль, кровоизлияние) удаляются хирургическим путем.
Антигипертензивная терапия подразумевает назначение тех же групп препаратов, которые эффективны в случае эссенциальной гипертензии. Показаны:
- Ингибиторы АПФ (эналаприл, периндоприл);
- Бета-адреноблокаторы (атенолол, метопролол);
- Антагонисты кальциевых каналов (дилтиазем, верапамил, амлодипин);
- Мочегонные (фуросемид, диакарб, верошпирон);
- Периферические вазодилататоры (пентоксифиллин, сермион).
Стоит отметить, что нет единой схемы лечения вторичной гипертензии у всех пациентов, так как препараты из списка, назначаемого при первичной форме заболевания, могут быть противопоказаны больным с патологией почек, мозга или сосудов. К примеру, ингибиторы АПФ нельзя назначать при стенозе почечных артерий, приведшем к реноренальной гипертензии, а бета-адреноблокаторы противопоказаны лицам с тяжелыми аритмиями на фоне пороков сердца, коарктации аорты.
В каждом случае оптимальное лечение подбирается исходя из проявлений, прежде всего, причинной патологии, которая и определяет показания и противопоказания к каждому лекарственному средству. Выбор делается совместными усилиями кардиологов, эндокринологов, неврологов, хирургов.
***
Вторичная артериальная гипертензия – актуальная проблема для врачей многих специальностей, ведь не только ее выявление, но и определение причины – сложный и зачастую длительный процесс, требующий проведения многочисленных процедур. В этой связи очень важно, чтобы пациент как можно раньше попал на прием к специалисту и как можно подробнее изложил все свои симптомы, характер развития патологии, данные анамнеза, семейные случаи тех или иных заболеваний. Правильная диагностика при вторичной гипертонии – залог успешного лечения и профилактики ее опасных осложнений.
Видео: лекция по артериальной гипертензии и её типам
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
В данный момент на вопросы отвечает: А. Олеся Валерьевна, к.м.н., преподаватель медицинского вуза
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Источник
Высокое давление – достаточно распространенное явление, особенно среди людей старшего возраста. Очень важно уметь отличать первичную (эссенциальную) гипертонию от такой болезни как симптоматическая гипертензия.
Она возникает в результате патологии других органов. Часто это заболевание выступает одним из первых признаков формирования жизнеугрожающих состояний.
Только после грамотно проведенного диагностирования можно установить, что артериальная гипертензия является симптоматической.
Ее своевременное лечение помогает остановить дальнейшее развитие патологии, предотвратить тяжелые осложнения, ведущие к инвалидности, а иногда и к смерти человека.
Классификация симптоматических артериальных гипертензий
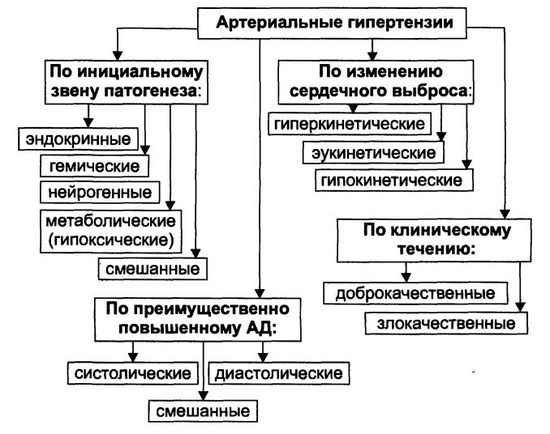
Вторичная гипертония – патология, при которой высокое давление выступает признаком иного заболевания. В медицинской практике приняты несколько классификаций болезни.
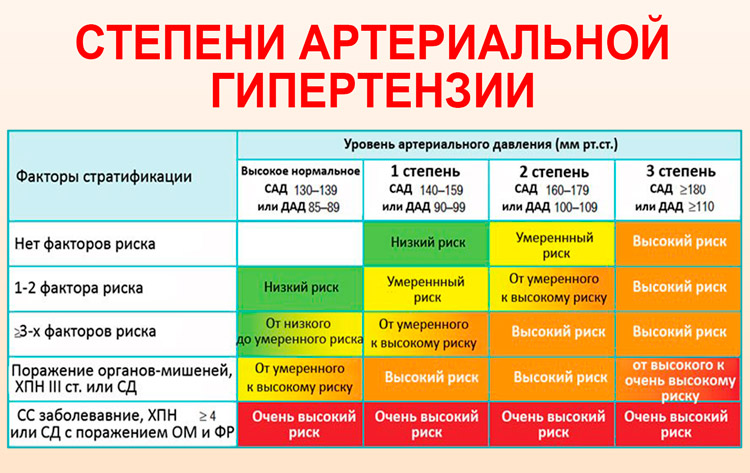
По степени выраженности вторичной гипертензии выделяют четыре группы:
- Транзиторная. Отличается нестойким увеличением показателей АД. Левый желудочек сердца и сосуды глазного дна не претерпевают негативных изменений.
- Лабильная. Характеризуется некритическим, неустойчивым ростом давления. Сосуды сетчатки чуть сужены, левый желудочек незначительно гипертрофирован.
- Стабильная стадия. Протекает при устойчиво высоком АД. Сопровождается увеличением сердечной мышцы, выраженными деформациями глазного дна.
- Злокачественная. Ее фиксируют при резком скачке АД, который происходит внезапно, стабильно держится. Эта степень имеет самый неблагоприятный прогноз, который отличается стремительным развитием, риском необратимых последствий для миокарда, головного мозга, органов зрения.
Классификация по этиологическому признаку симптоматических артериальных гипертензий такова:
- нейрогенные (появляются в результате нарушений в деятельности ЦНС, головного мозга);
- нефрогенные (почечные);
- эндокринные;
- гемодинамические – следствие сердечных либо сосудистых патологий;
- лекарственные виды (возникают после применения некоторых групп препаратов).
Также важно правильно определить форму гипертензии.
Формы симптоматических артериальных гипертензий
Вторичная нейрогенная гипертензия подразделяется на центральные и периферические формы −в зависимости от зоны поражения головного мозга.
Почечные симптоматические гипертонии самые распространенные. Медики выделяют следующие подвиды:
- интерстициальную;
- паренхиматозную;
- реноваскулярную;
- смешанную;
- ренопринную (эта форма патологии формируется после удаления органа).
Виды эндокринных гипертоний определяются, исходя из того, работа какого органа системы нарушена. Виды болезни бывают:
- надпочечниковые;
- тиреоидные (возникающие при патологиях щитовидной железы);
- гипофизарные.
Гемодинамические гипертензии разделяют на следующие группы (по локализации первичной проблемы):
- аортосклероз;
- стеноз артерий;
- коарктация (суживание) аорты.
Симптоматическая гипертензия – это такое состояние, которое говорит о том, что в организме имеют место негативные процессы. Установить точную причину изменения АД помогают дополнительные признаки.
Симптомы
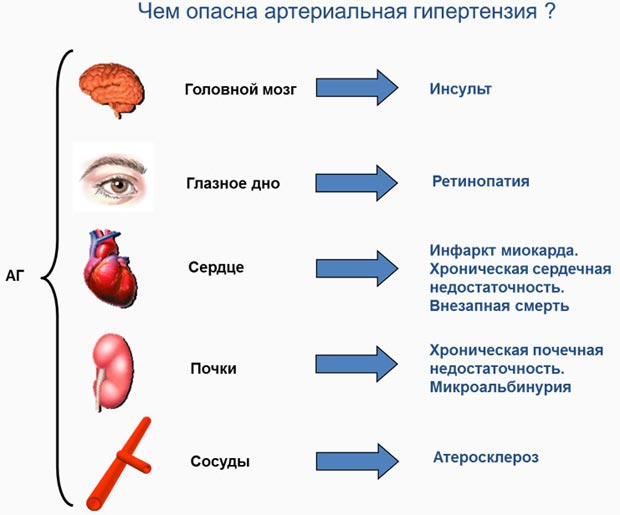
Симптоматическая гипертония имеет разнообразные проявления (в зависимости от классификации по этиологическому звену, то есть от заболевания-провокатора).
Согласно описанию патологии в МКБ 10 (код I15), общими симптомами являются:
- головная боль;
- отеки ног или лица;
- повышенная тревожность;
- головокружение;
- онемение пальцев;
- тошнота;
- гул в ушах;
- озноб;
- избыточная потливость;
- учащенное сердцебиение;
- краснота лица;
- мерцающие черные точки перед глазами;
- слабость;
- раздражительность.
Течение симптоматической гипертонии на ранних стадиях часто бессимптомно, либо характеристики выражены слабо.
Ярче всего проявляют себя вторичные гипертензии, связанные с нарушениями ЦНС. К вышеперечисленным симптомам в этом случае добавляются судороги, повышенное слюноотделение, нистагм (быстрые подергивания глазных яблок).
Для нефрогенных гипертензий характерны такие дополнительные признаки:
- снижение зрения;
- боли в поясничной области;
- изменения количества и цвета мочи.
Вторичная эндокринная гипертония, различной этиологии сопровождается:
- симпатоадреналовыми кризами (паническими атаками);
- мышечной слабостью;
- набором веса;
- приступами дрожи;
- обмороками;
- кожным зудом;
- снижением либидо.
Внимание! Гипертензия в сочетании с постоянной жаждой, сильной слабостью, большим объемом выделяемой мочи может быть признаком рака надпочечников.
На начальных стадиях, когда основное заболевание еще не проявляет себя специфическими симптомами, отличить вторичную форму артериальной гипертензии от эссенциальной можно по следующим признакам:
- отсутствие положительного эффекта от приема гипотензивных (понижающих АД) лекарств;
- рост давления до критических значений происходит внезапно и резко;
- наблюдается устойчиво высокое АД;
- бессимптомность течения;
- нарушение присуще людям моложе 20 лет, либо старше 60.
Подобные состояния – повод проконсультироваться с доктором, чтобы узнать причину скачков давления.
Причины
Причины возникновения вторичных гипертензий условно разделены на несколько групп.
Нефротическая разновидность патологии развивается при таких отклонениях как:
- нарушение кровотока в одной либо обеих почках;
- сужение артерий;
- гломерулонефрит;
- затрудненность вывода жидкости из организма;
- поликистоз;
- наличие новообразований;
- пиелонефриты;
- нефропатия;
- воспаления;
- гидронефроз.
К эндокринной гипертензии приводят:
- заболевания надпочечников;
- акромегалия;
- патологии щитовидной железы;
- феохромоцитома;
- болезнь Иценко-Кушинга.
Отдельно врачи рассматривают климактерическую форму отклонения. Обычно такие нарушения не нуждаются в лечении, проходят сами после стабилизации процесса выработки гормонов.
Нейрогенная гипертония бывает обусловлена:
- инсультами;
- дыхательным ацидозом;
- травмами;
- высоким внутричерепным давлением;
- менингитами;
- новообразованиями;
- полиневропатиями;
- энцефалитом;
- бульбарным полиомиелитом.
Причинами гемодинамических гипертензий являются:
- пороки сердца;
- поражения аорты;
- атеросклероз;
- недостаточность миокарда;
- блокады.
Лекарственную вторичную гипертонию может вызвать прием:
- антидепрессантов;
- оральных контрацептивов, особенно на основе эстрогена;
- глюкокортикоидов.
Частой причиной патологии становится регулярное употребление алкоголя, отравление токсинами (например, таллием или свинцом).
Иногда симптоматическую артериальную гипертензию могут вызывать:
- ночное апноэ;
- порфирия (патология печени, приводящая к нарушению синтеза гемоглобина);
- гестоз беременных;
- аллергия;
- гиперкальциемия;
- синдром позвоночной артерии и некоторые другие заболевания.
Разобраться в причинах нарушений АД самостоятельно невозможно. Это может сделать только квалифицированный специалист, основываясь на данных лабораторной диагностики.
Методы диагностики

Определение причин симптоматической гипертонии начинается со сбора анамнеза. Точность диагноза во многом зависит от того, насколько полную информацию предоставит пациент. Доктору следует как можно подробнее рассказать о перенесенных заболеваниях, травмах, генетических патологиях.
При вторичной гипертонической болезни нужно вести дневник, в который заносятся данные регулярных измерений артериального давления. Дополнительно проводят следующие лабораторные исследования:
- ОАК;
- анализ на гормоны;
- ОАМ;
- ЭКГ;
- биохимию крови;
- УЗИ почек;
- ЭхоКГ;
- ангиографическое исследование сосудов.
На основании полученных данных обычно ставится первоначальный диагноз. Для его подтверждения либо уточнения проводятся дополнительные исследования. Это могут быть:
- электроэнцефалография;
- биопсия почки;
- бакпосев мочи;
- реоэнцефалография;
- КТ;
- УЗИ головного мозга;
- рентген почек;
- МРТ и другие анализы.
После установления точной причины симптоматического повышения АД врач назначает адекватное лечение.
Лечение

Симптоматическая гипертония – болезнь, которая требует индивидуального подхода в каждой конкретной ситуации.
Укажем причины заболеваний и терапевтические методы, направленные на избавление от основного заболевания:
- при поражениях почек инфекционной или воспалительной природы назначают антибактериальные, противовоспалительные препараты, лекарства для поддержания водно-солевого баланса. В тяжелых случаях больному необходим гемодиализ;
- при заболеваниях щитовидной железы показана медикаментозная коррекция гормонального фона;
- повышение внутричерепного давления нормализуется с помощью диуретических, противосудорожных лекарств;
- если исследования биохимических показателей выявили нехватку необходимых веществ (например, магния), рекомендован их курсовой прием в виде таблеток или инъекций.
При наличии опухолей, тромбозов, пороков клапанов требуется хирургическое лечение симптоматической гипертензии путем устранения ее причины. В дальнейшем назначается восстановительная терапия.
Параллельно с лечением первичной болезни, принимаются меры по коррекции давления. Для антигипертензивной терапии используются препараты разных фармацевтических групп:
- мочегонные;
- АПФ-ингибиторы;
- периферические вазодилататоры;
- β-адреноблокаторы;
- гипотензивные препараты центрального действия;
- антагонисты кальциевых каналов.
Единой терапевтической схемы от симптоматической гипертонии не существует, поскольку она напрямую зависит от первичной патологии. Например, β-адреноблокаторы противопоказаны людям у которых диагностированы пороки сердца, а ингибиторы АПФ – пациентам с артериальным стенозом почек.
Соблюдение всех врачебных рекомендаций позволяет остановить развитие гипертонии. Особенно если сочетать терапию с профилактическими мероприятиями. Прием каких-либо препаратов без назначения врача может привести к необратимым тяжелым последствиям!
Профилактика

Вторичная гипертония в начальной стадии не всегда требует курсового приема препаратов. Соблюдение несложных правил поможет избавиться от неприятных характерных особенностей болезни, в том числе снизить периодичность скачков АД.
В целях профилактики симптоматической гипертензии нужно:
- соблюдать все назначения для избавления от первичного заболевания;
- людям с ожирением массу тела надо привести в норму;
- увеличить физическую нагрузку;
- нормализовать режим дня (на сон отводить не меньше семи часов в сутки);
- сократить потребление соли до 3-5 г в день;
- избегать стрессов;
- снизить потребление продуктов, богатых жирами и холестерином;
- бросить курить;
- отказаться от алкоголя, а также напитков, возбуждающих нервную систему;
- есть больше продуктов, богатых магнием, витамином C, клетчаткой.
Внимание! БАДы нужно принимать очень осторожно. Перед их приобретением обязательно проконсультируйтесь с лечащим врачом.
Людям с гипертонией советуют получать больше положительных эмоций, чаще смеяться, завести домашнее животное.
Если скачок АД все-таки произошел, очень важно правильно оказать первую помощь.
Первая помощь
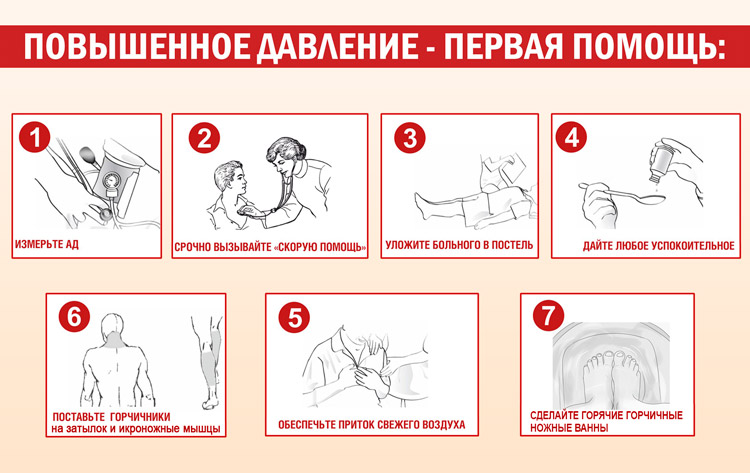
Вторичная гипертензия – такое заболевание, при обострении которого грамотная доврачебная помощь имеет решающее значение.
До приезда кареты скорой помощи нужно:
- сохранять спокойствие;
- создать тишину в помещении;
- больного разместить в удобном полулежачем положении, ноги опустить вниз;
- к затылку приложить холод;
- принять успокоительное (например, настойку валерианы или пустырника);
- измерить давление, положить под язык таблетку «Капотена» (25 мг) или «Нефидипина» (10 мг), предварительно убедившись в отсутствии противопоказаний. Спустя 20 минут повторно измерить АД, и если оно не нормализовалось, принять еще одну таблетку.
Внимание! Много воды пить не желательно. Это может спровоцировать рвоту, что приведет к дальнейшему повышению АД.
Дальнейшее лечение проходит в медицинском учреждении, под контролем специалистов.
Выводы и рекомендации врача
Симптоматическая гипертензия – серьезная болезнь, которая требует незамедлительного лечения. Главная опасность в том, что на ранних этапах она практически незаметна.
Многие больные оставляют без внимания неприятные симптомы, принимая их за обычную усталость. Прием традиционных таблеток «от давления» тоже не приносит облегчения (а иногда наносит серьезный вред здоровью).
Нормализовать АД при вторичном характере гипертонии возможно только лечением основного заболевания, установить которое может только врач, основываясь на данных лабораторной диагностики.
Особенно внимательно стоит отнестись к своему здоровью людям моложе 40 лет, у которых АД всегда было в норме, но вдруг резко поднялось до критических значений.
Самолечение (как и увлечение народной медициной) очень опасно. Домашние отвары целебных трав могут использоваться, но только в комплексной терапии, параллельно с выполнением всех назначений доктора.
Источник
