Зачем при гипертонии узи почек
Диагностика УЗИ Гипертония
Гипертония, или артериальная гипертензия широко распространенное заболевание, которым страдают миллионы людей. Диагноз гипертонической болезни ставят на основании подъема систолического артериального давления выше 140 мм.рт.ст. и подъема диастолического артериального давления выше 90 мм. рт.ст.
Нормальное артериальное давление лежит в пределах систолического: ниже 120 мм.рт.ст. и диастолического: ниже 90 мм. рт.ст.
Предгипертония соответствует таким показателям: систолическое артериальное давление находится в пределах 120-139 мм.рт.ст, а диастолическое 80-89 мм.рт.ст.
Первая стадия гипертонии (гипертензии): систолическое артериальное давление 140-159 мм.рт.ст., диастолическое 90-99 мм .рт.ст.
Вторая стадия гипертонии: систолическое артериальное давление свыше 160 мм. рт. ст., диастолическое свыше 100 мм.рт.ст.
Гипертония может быть первичной, которая развивается на фоне влияния различных факторов окружающей среды и наследственной предрасположенности и вторичной – вследствие сосудистых и эндокринных нарушений. В структуре причин гипертонии 90-95% случаев приходится на первичную, и 5-10% приходится на вторичную гипертензию.
Диагностика причин гипертонии

Гипертоническая болезнь имеет самые разнообразные причины и в подавляющем большинстве случаев бывает сложно выделить какой- либо один этиологический фактор. Несмотря на это, все больные гипертонией должны быть обследованы на предмет исключения вторичной гипертензии. В данной статье мы коснемся возможностей ультразвукового исследования для диагностики причин этого заболевания. Перечень необходимых исследований при гипертонии:
- Дуплексное сканирование брахиоцефальных артерий. Обоснование необходимости этого метода диагностики заключается в том, что при атеросклеротическом поражении синуса сонной артерии поражаются барорецепторы, расположенные в месте раздвоения общей сонной артерии на наружную и внутреннюю. При этом организм перестает «чувствовать свое собственное давление» и вследствие этого возрастает частота сердечных сокращений и увеличивается тонус периферических сосудов, что создает повышенное сопротивление току крови и приводит к возрастанию давления.
- Эхокардиография: такие нарушения, как двустворчатый аортальный клапан с развитием стеноза, подклапанный аортальный стеноз, атеросклероза корня аорты и коарктация аорты могут создавать условия при которых повышается артериальное давление.
- Узи почек: позволяет выявить объемные образования в надпочечниках – например при феохромоцитоме и при синдроме Кушинга. Также при узи почек выявляются тяжелые поражения почечной ткани, ведущие к почечной недостаточности и возникновению так называемой ренопаренхиматозной гипертензии.
- Узи почечных артерий (дуплексное сканирование почечных артерий) – применяется для диагностики стенозов почечных артерий. Стеноз почечной артерии ведет к выработке ренина – фермента, который запускает каскад реакций в организме, ведущих к сужению периферических сосудов и у усилению задержки жидкости. Все это ведет к тяжелой гипертензии.
Так как все методики узи описаны в соответствующих разделах сайта, здесь мы рассмотрим дуплексное сканирование почечных артерий.
Как кровоток в почечных артериях влияет на уровень артериального давления
Почечные артерии отходят от ствола брюшной аорты и снабжают кровью почки. Почки – один из самых обильно кровоснабжаемых органов в теле человека. Почечные артерии, попадая в ворота почки делятся на сосуды нескольких порядков: сегментарные, междолевые, дуговые и внутридольковые. От внутридольковых сосудов берут свое начало приносящие артериолы, которые проводят кровь к почечных клубочкам, в которых осуществляется фильтрация. Рядом с почечными клубочками расположены клетки юкстагломерулярного аппарата. Клетки юкстагломерулярного аппарата вырабатывают фермент ренин. Количество ренина зависит от давления в приносящих сосудах. Если давление падает, ренин начинает активно вырабатываться. Высокий уровень ренина активизирует ангиотензин- конвертирующий фермент. Ангиотензин-конвертирующий фермент в свою очередь стимулирует образование Ангиотензина I из Ангиотензиногена. В свою очередь высокий уровень Ангиотензина I стимулирует продукцию Ангиотензина II. Ангиотензин IIобладает мощным прессорным действием, то есть повышает артериальное давление. Кроме этого он также усиливает выработку Альдостерона надпочечниками. Альдостерон – гормон, вызывающий задержку жидкости в организме. Этот каскад реакций биологически запрограммирован для борьбы с кровопотерей и обеспечивает выживаемость человека в экстремальных условиях. Снижение кровоснабжения почки расценивается организмом как угроза жизни и напрягает все защитные механизмы, к которым относится и повышение артериального давления. На уровень ренина также влияет концентрация хлорида натрия в крови и в моче и активность симпатической нервной системы.
При таких заболеваниях как врожденный стеноз почечной артерии, атеросклерозе устья почечной артерии, фиброзно-мышечной дисплазии и т.д. уровень кровоснабжения почки уменьшается. Это запускает ренин-ангиотензин-альдостероновую систему и способствует повышению давления.
Дуплексное сканирование почечных артерий

Дуплексное сканирование почечных артерий является наиболее дешевым и доступным методом диагностики стеноза. Техника дуплексного сканирования заключается в одновременном получении данных в черно-белом режиме и в режиме цветового допплеровского картирования. Этот режим позволяет наблюдать потоки крови и оценивать их скорость. Не всегда в черно-белом режиме удается визуализировать почечную артерию. При использовании цветного допплера эта задача упрощается.Во время дуплексного сканирования почечных артерий измеряется скорость кровотока в нескольких местах на протяжении правой и левой почечных артерий. Главным критерием стеноза почечной артерии является локальное повышение скорости кровотока выше 150-170 см /с в зависимости от угла локации. Также используется соотношение скорости в почечной артерии и в смежном отделе брюшной аорты. Соотношение свыше 3.5 указывает на стеноз. ПО степени выраженности регистрируют 3 типа стеноза: до 60% – при этом практически нет влияния на кровоток в участках, расположенных после сужения сосуда. От 60 до 90% – присутствуют выраженные изменения кровотока после места сужения. Свыше 90% практическое отсутствие кровотока. При дуплексном сканирования почечных артерий также можно визуализировать и почечные вены. При этом можно диагностировать такие состояния, как артериовензная фистула, тромбоз почечных вен и синдром «мезентериального пинцета» Несмотря на доступность исследования, дуплексное сканирование почечных артерий далеко не всегда является легкой задачей.
Исследование проводят натощак. Чрезвычайно важно, чтобы пациент был способен задерживать дыхание на довольно продолжительное время и лежать без движения. Это связано с тем, что дыхание вызывает смещение органов и мешает фиксации контрольного объема при сканировании . Фиксация контрольного объема необходима для точной оценки скорости кровотока. На качество исследования влияют факторы:
- Факторы пациента: ожирение, вздутие кишечника, плохая подготовка, плохой контакт с пациентом и невозможность надолго задерживать дыхание
- Анатомические факторы: подковообразная почка, дистопия почки, множественные почечные артерии
- Технические ограничивающие факторы включают – ложноположительное восприятие из-за передаточной пульсации аорты, длительное и трудоемкое исследование кровотока по всей длине артерии, опыт врача
- Патологические факторы, в результате который не может быть записан сигнал от почечных артерий, так как они замещены, например, коллатеральными сосудами.
Подготовка пациента:
Подготовка к дуплексному сканированию почечных артерий не отличается от подготовки к исследованию органов брюшной полости и состоит в полном голодании на протяжении 12 часов до исследования, исключению газообразующей пищи, в приеме эспумизана за несколько часов до исследования. Иногда, при выраженном вздутии кишечника, продолжительность подготовки может достигать 3 суток.
Источник

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Проведение ультразвукового исследования почек в B-режиме и допплерографии почечных артерий необходимо для больных с повышенным АД с целью исключения нефрогенной артериальной гипертензии. Как известно, до 35-40% больных с артериальной гипертензией имеют поражение почек [1]. Нефрогенная артериальная гипертензия подразделяется на реноваскулярную, ренопаренхиматозную, смешанную и посттрансплантационную [1, 2].
Реноваскулярная гипертензия встречается в 0,2-5% случаев в общей группе лиц с повышенным АД. Наиболее часто причиной повышения АД является ренопаренхиматозная артериальная гипертензия вследствие перенесенного острого или хронического гломерулонефрита (68,2%) или пиелонефрита (41,5%). Причинами смешанной нефрогенной артериальной гипертензии могут быть кистозные образования почек, опухоли почек, гидронефроз и т.д.
Ультразвуковой метод позволяет также выявить опухоли надпочечников (гормонально активные). Наиболее актуально исключение последних у пациентов с кризовым течением артериальной гипертензии, наличием ванилилминдальной кислоты в суточной моче и нарушением экскреции катехоламинов.
Целью исследования явилась оценка состояния почек, надпочечников и почечного кровотока у больных с артериальной гипертензией.
Материал и методы
Ультразвуковое исследование (УЗИ) проведено у 60 пациентов с артериальной гипертензией, направленных на консультацию в областной кардиологический диспансер (42 женщины и 18 мужчин в возрасте от 40 до 68 лет). У 30 больных систолическое АД равнялось в среднем 150±0,05 мм рт.ст., диастолическое – 95±0,05 мм рт.ст. у 38 больных – соответственно в среднем 169±0,05 и 105±0,05 мм рт.ст.
Результаты исследования
При проведении традиционного УЗИ почек в режиме серой шкалы у 5 пациентов были выявлены объемные образования почек солидной структуры и опухоли надпочечников – аденома (рис. 1, 2). В 1 случае опухоль почки имела плотные стенки и обызвествление капсулы (эхинококковая киста). У всех больных с новообразованиями надпочечников отсутствовала ванилилминдальная кислота в суточной моче.
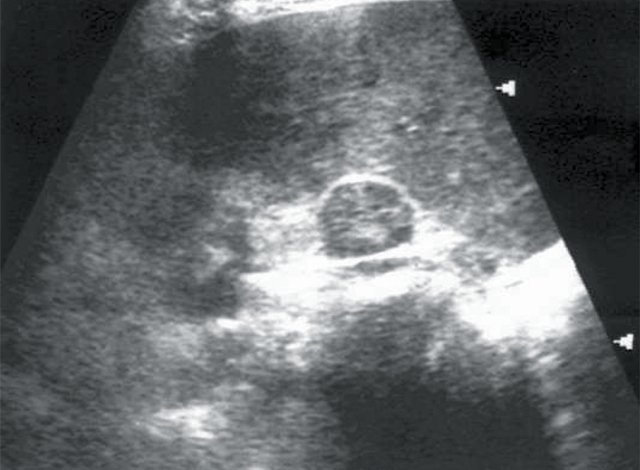
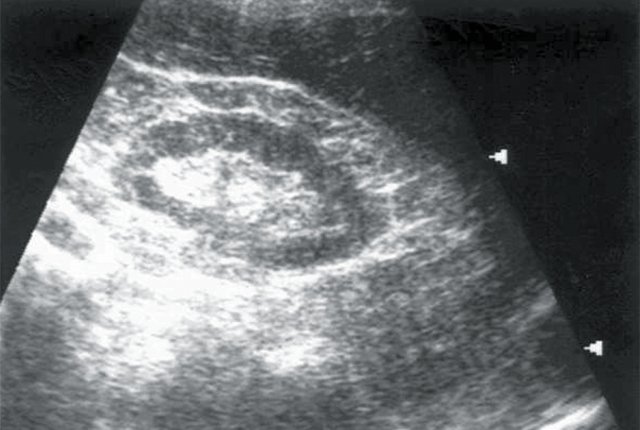
Рис. 1. Больная К., 53 лет. Диагноз: гипертоническая болезнь II степени. Сахарный диабет. Хронический пиелонефрит. Объемное образование правого надпочечника.
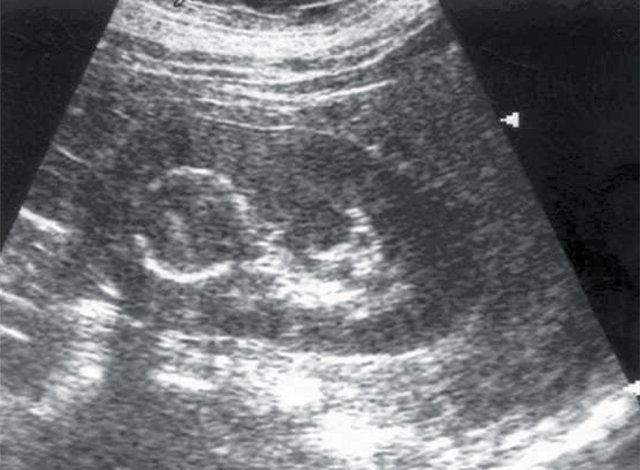
Рис. 2. Больная Ш., 53 лет. Диагноз: гипертоническая болезнь II степени. Солидное образование почки с обызвествлением капсулы.
У 3 обследованных больных было выявлено уменьшение размеров одной почки (гипоплазия, вторично сморщенная почка), размеры ее составили в среднем 6,02±0,05х 3,0±0,05х32±0,05 см, в 4 случаях паренхима была истончена равномерно (7,0±0,02 мм), у 1 пациента с длительно текущим хроническим пиелонефритом вторично сморщенная почка была первично гипоплазирована (рис. 3, 4).
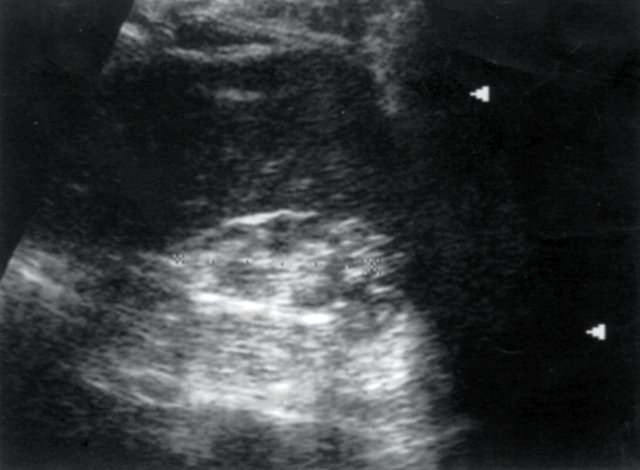
Рис. 3. Больная Л., 53 лет. Диагноз: гипертоническая болезнь II степени; стабильно высокие показатели АД. Вторично сморщенная правая почка. Размеры почки уменьшены, паренхима ее неравномерно истончена.
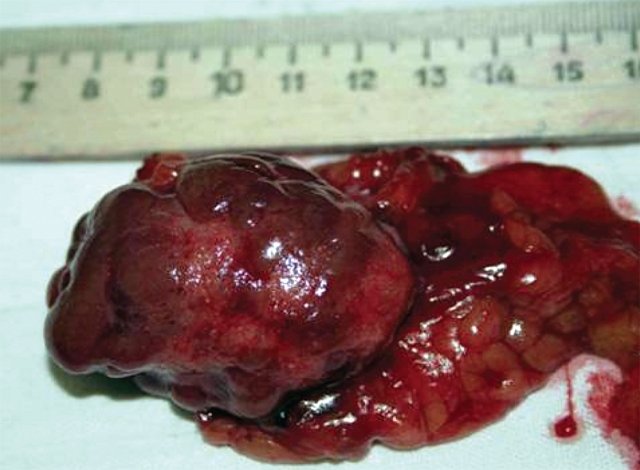
Рис. 4. Макропрепарат. Удаленная правая почка больной Л., декапсулированная на большом протяжении. Натуральная величина. Поверхность почки синюшная, мелкозернистая, с признаками эмбриональной дольчатости и наличием мелких рубцовых втяжений звездчатой формы.
У 12 больных при допплерографии почечных артерий был выявлен высокорезистивный кровоток в основном стволе, сегментарных и дуговых артериях паренхимы, показатели АД были стабильно повышены, диастолическое АД равнялось в среднем 105±0,05 мм рт.ст. (рис. 5) У 8 пациентов с артериальной гипертензией эхогенность почечной паренхимы была повышена, нарушена кортико-медуллярная дифференцировка паренхимы, размеры почек находились в пределах нормы. В анализах мочи наблюдались высокий удельный вес мочи, лейкоцитурия, альбуминурия. Во всех случаях больным с диффузным нефротическим сонографическим синдромом проводилась допплерография почечных артерий для исключения экстравазальной компрессии и выявления артериовенозного шунтирования в паренхиме почек (рис. 6, 7).
Рис. 5. Больной И., 80 лет. Диагноз: гипертоническая болезнь III степени. ИБС: стенокардия напряжения, ФК I. Безболевая ишемия. Размеры правой почки уменьшены (72х33 мм), толщина паренхимы 9 мм.

а) Эхограмма правой почки.
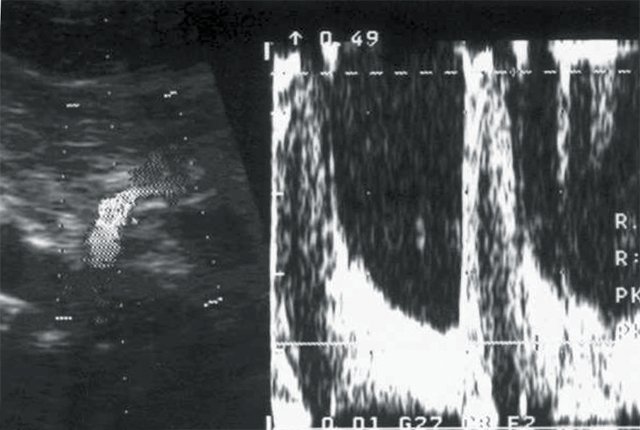
б) Кровоток в основном стволе правой почечной артерии: систолическая скорость (Vс) – 45 см/с, диастолическая скорость (Vд) – 15 см/с, систолодиастолическое отношение (СДО) – 3,0, индекс резистентности (RI) – 0,67.
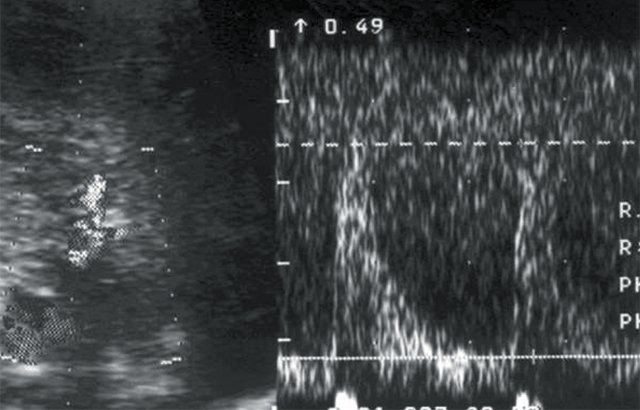
в) Кровоток в правой сегментарной артерии: Vс – 35 см/с, Vд – 8 см/с, СДО – 4,5, RI – 0,77.
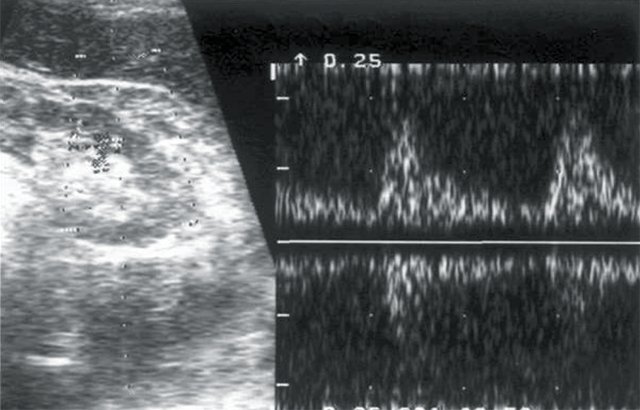
г) Кровоток в дольковых артериях паренхимы правой почки: Vс – 18 см/с, Vд – 4,4 см/с, СДО – 4, RI – 0,75.
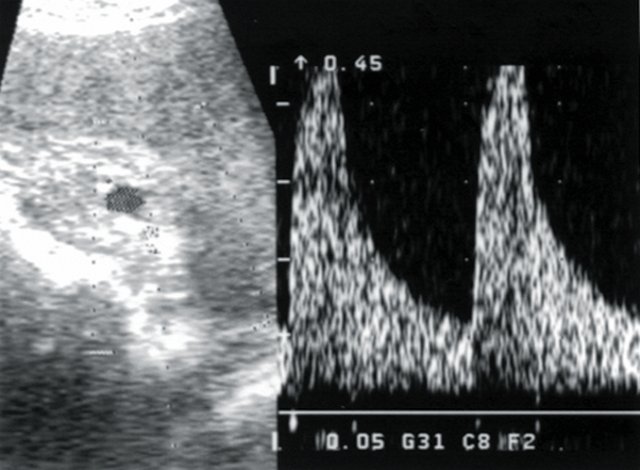
Рис. 6. Больная Т., 58 лет. Диагноз: гипертоническая болезнь III степени. Хронический пиелонефрит вне обострения. Допплерограмма дольковой артерии паренхимы.
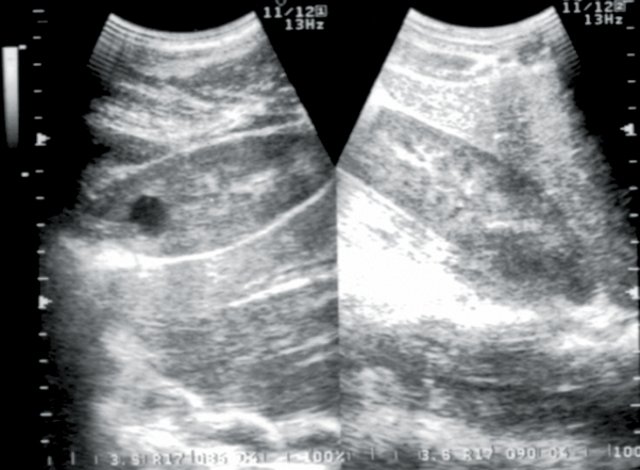
Рис. 7. Больной М., 15 лет. Диагноз: изменения паренхимы почек по типу диффузного нефротического сонографического синдрома (хронический гломерулонефрит).
Выводы
Таким образом, скрининговое исследование почек при помощи ультразвукового метода и допплерография почечных артерий помогает выявить многообразие причин нефрогенной артериальной гипертензии, нарушение почечного кровотока (нефроангиосклероз, экстравазальная компрессия артерий паренхимы). Измерение размеров почек, структурного индекса, толщины паренхимы позволяют выявить гипоплазированную или сморщенную почку. Выявленные изменения в некоторых случаях служат поводом для дообследования больных (экскреторная урография, ангиография, компьютерная томография) и направления их в специализированные учреждения.
Литература
- Возiанов О.Ф., Молько О.В. Урологiя. Киев: Вища школа 1993. 711 с.
- Квятковский Е.А., Квятковская Т.А. Ультрасонография и допплерография в диагностике заболеваний почек. Днепропетровск: Новая идеология 2005. 318 с.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
В современной диагностике заболеваний почек большое место занимает ультразвуковое исследование, которое является наиболее информативным. Оно легко переносится пациентами, неинвазивно, не требует введения контрастирующих веществ. С помощью УЗИ можно выявить кисты, камни, опухоли, отклонения в расположении почек. Поскольку УЗИ не вызывает побочных действий, его можно проводить многократно, чтобы отслеживать динамику состояния пациента.
Направление на УЗИ почек обычно выдает врач. Однако при необходимости можно записаться на эту процедуру напрямую в медицинском центре или лаборатории.
Когда и зачем проводится УЗИ почек
Почки, надпочечники и мочевой пузырь – основные органы мочевыводящей системы, наиболее подверженные образованию камней, полипов, кист и других патологических образований, которые могут быть выявлены с помощью УЗИ.
УЗИ почек назначается в следующих случаях:
- боли в пояснице;
- необычный цвет мочи;
- болезненное мочеиспускание, отклонения от нормы общего анализа мочи;
- появление стойких отеков;
- диагностированные воспалительные процессы (пиелонефрит, цистит);
- врожденные аномалии или травмы мочевыделительной системы;
- необходимость в исследовании почечных артерий при гипертонии;
- мочекаменная болезнь;
- болезни обмена веществ (диабет, подагра);
- заболевания половой системы;
- определение наличия и размеров кист и других очаговых образований в почках.
Надпочечники – это эндокринные железы, отвечающие за выработку адреналина. Их нормальная работа крайне важна для поддержания здорового физического и психического состояния человека. Однако УЗИ надпочечников назначается только при подозрении на опухоли, кисты, кровоизлияния. Дело в том, что надпочечники имеют небольшой размер и на УЗИ видны, только будучи увеличенными из-за болезни.
УЗИ мочевого пузыря назначают в таких случаях, как:
- подозрения на мочекаменную болезнь;
- необходимость в оценке формы пузыря;
- воспалительные заболевания;
- необходимость в оценке количества остаточной мочи при аденоме предстательной железы.
Как правило, проводится комплексное исследование. Дело в том, что все органы мочевыводящей системы связаны между собой, и не обнаружив воспаления почек сегодня, можно его диагностировать завтра – в случае, если очаг воспаления был в мочевом пузыре.
Имейте в виду!
Выявление проблем с мочевыводящей системой часто происходит во время беременности, поскольку именно в этот период почки нагружены особенно сильно и легко поддаются воздействию инфекций. При неудовлетворительных анализах мочи у беременных обязательно проводится УЗИ почек, чтобы как можно скорее диагностировать возможные патологии – камни, воспаления, бактериальные инфекции.
Перед процедурой
Подготовка к УЗИ почек, надпочечников и мочевого пузыря сопряжена с соблюдением диеты. В течение трех дней перед процедурой необходимо воздерживаться от острой, жирной, жареной, сладкой пищи, капусты, бобовых – всего, что может усилить воспаление, если оно имеется, или усилить газообразование. Прекратить есть необходимо за восемь часов до процедуры. Через час-полтора после последнего приема пищи полезно принять активированный уголь из расчета: одна таблетка на десять килограммов веса пациента (или его функциональные аналоги). Это делается, чтобы избавить кишечник от скопившихся газов и сделать почки более явно видными на УЗИ. За час до исследования необходимо выпить пол-литра простой негазированной воды или несладкого чая и постараться не мочиться.
Как делают УЗИ почек
Пациенту необходимо лечь на кушетку и приподнять одежду или раздеться до пояса, чтобы обеспечить доступ к животу, бокам и пояснице. На кожу наносится гель, обеспечивающий лучшее скольжение датчика. Датчиком водят по телу пациента, и ультразвуковые волны, отражаясь от почек и соседних органов, формируют изображение на мониторе. Врач делает распечатку изображения и расшифровывает данные. Длительность процедуры составляет 20-30 минут.
Результаты УЗИ почек
УЗИ показывает расположение, форму, структуру, размеры исследуемых органов. Результаты распечатываются, описываются и выдаются больному на руки сразу.
Нормальные размеры почки на УЗИ у взрослого характеризуются следующими параметрами:
- толщина: 40-50 мм;
- ширина: 50-60 мм;
- длина: 100-120 мм;
- толщина почечной ткани (паренхимы): 11-23 мм.
При беременности особенно важно вовремя сделать УЗИ, если в области поясницы появились тянущие боли, затруднено или болезненно мочеиспускание. Размеры почек у беременных в норме не должны отклоняться от обычных для взрослого показателей.
У детей размеры почки зависят от возраста и роста. При росте 50-80 см измеряются только длина и ширина почки. В среднем в норме у детей почки на УЗИ имеют следующие характеристики:
- толщина: 40 мм;
- ширина: 22-25 мм;
- длина: 45-62 мм;
- толщина почечной ткани: 9-18 мм.
В норме в расшифровке УЗИ почек отражено следующее: орган имеет форму боба, левая почка немного выше правой, ровный четкий наружный контур, размеры почек различаются не более, чем на 2 см. При патологиях выявляются эхоположительные образования – это могут быть камень или опухоль, отражающие ультразвуковую волну.
Обратите внимание!
Почечные камни зачастую диагностируются ошибочно, их может и не быть. Четко определяются камни только размером 4 мм и более.
Болезни, которые позволяет диагностировать проведение УЗИ почек, надпочечников, мочевого пузыря:
- воспаление мочевого пузыря (цистит);
- воспаление почки (нефрит);
- воспаление почечной лоханки (пиелонефрит);
- киста почки;
- соли, камни, песок в почках и мочевом пузыре;
- опухоли;
- сосудистые нарушения в почках.
Любопытные факты
Если человек родился с одной почкой или при жизни у него одна отказывает, то здоровая почка усиленно растет, чтобы справляться со своими функциями «за двоих». При этом она может достичь двойного объема. Фильтрующие элементы почек – нефроны – с возрастом постепенно перестают функционировать: 1% в год после 40 лет отмирает. Ресурсы этого органа настолько велики, что ежегодно более 6000 здоровых людей в США жертвуют почку прямым родственниками, супругам, друзьям или знакомым, проживая при этом в дальнейшем долгую и полноценную жизнь.
Источник
