Пониженное давление при болезни паркинсона

При болезни Паркинсона у человека начинаются проблемы с артериальным давлением. Исходные показатели его опускаются на 20%. Гипотензия имеет острую форму и быстро приводит к гипоксии мозга и внутренних органов. Это серьезное осложнение болезни, которое требует тщательного контроля и должно учитываться при лечении.

Что такое болезнь Паркинсона?
Болезнь Паркинсона или дрожательный паралич — хронический недуг неврологического характера, который очень медленно развивается и не подлежит излечению. Жертвами болезни становятся люди пожилого возраста. Это дегенеративное заболевание связано с постепенным разрушением и гибелью нейронов, способствующих выработке дофамина в головном мозге человека. Нейромедиатор отвечает за чувство удовольствия, а поступление его в недостаточном количестве в мозг приводит к выходу из строя центральной нервной системы. При Паркинсоне человек постепенно становится инвалидом. В зависимости от состояния пациента, болезнь разделяют на 5 стадий:
| Стадия | Характерные признаки |
|---|---|
| I | Незначительные нарушения функций конечностей левой либо правой стороны тела. |
| II | Нарушения деятельности обеих сторон в легкой форме. Равновесие в норме. |
| III | Ограничиваются возможности в действиях. Передвижение самостоятельное, но неуверенное. |
| IV | Передвижение возможно только с чьей-либо помощью. |
| V | Передвижение невозможно. |
Вернуться к оглавлению
Причины и симптомы
 Научной медицине неизвестны точные причины болезни Паркинсона, однако есть предположения. К факторам, которые влекут за собой прекращение выработки нейромедиатора в мозге человека, относят:
Научной медицине неизвестны точные причины болезни Паркинсона, однако есть предположения. К факторам, которые влекут за собой прекращение выработки нейромедиатора в мозге человека, относят:
- восприимчивость на генном уровне;
- употребление медпрепаратов на протяжении длительного времени;
- болезни сосудов мозга;
- воспалительные процессы мозга;
- интоксикация организма пестицидами;
- психологические травмы;
- пожилой возраст;
- раковые заболевания;
- нарушение обмена веществ внутри клеток.
Первые характерные симптомы болезни Паркинсона тяжело отличить от начальных признаков старения. Человек неуверенно и медленно передвигается, невыразительно разговаривает, редко моргает, пропадает мимика, меняется почерк, верхние конечности и голова дрожат при низкой функциональной активности. Он становится депрессивным, тревожным, ограничивается кругозор и темп мышления. Артериальное давление снижается, появляются болевые синдромы, возможны импотенция и повышенное слюноотделение. Далее симптомы становятся выразительнее и проявляются в нарушениях двигательного аппарата:
- Двигательные расстройства, проявляющиеся замедлением активных движений и своеобразным повышением мышечного тонуса.
- Неспособность удерживать равновесие, трудности ходьбы, падения.
- Недостаточная двигательная активность организма с ограничением темпа и объема движений.
- Туловище и конечности быстро и ритмично движутся в результате мышечных сокращений, связанных с временной задержкой корректирующих афферентных сигналов.
Вернуться к оглавлению
Давление при заболевании Паркинсона
 Проблемы с нервной системой провоцируют склонность к снижению АД.
Проблемы с нервной системой провоцируют склонность к снижению АД.
В связи с выходом из строя отдела нервной системы, играющей ведущую роль в приспособительных реакциях, поддержании постоянства внутренней среды организма и регулирующей деятельность кровеносных и лимфатических сосудов, формируется неустойчивость кровяного давления с преобладанием гипотонии. Показатели опускаются ниже 90 мм рт. ст. систолического и 60 мм рт. ст. диастолического давления. Снижение давления имеет острую форму и может привести к кислородному голоданию мозга. Содействуют этому процессу и медицинские препараты, которые употребляет пациент. Лекарства часто становятся причиной ортостатической гипотензии, которая характеризуется резким снижением артериального давления в результате смены положения тела: когда человек садится или встает.
Вернуться к оглавлению
Что делать?
Понижение артериального давления является одним из осложнений болезни, потому человек, ухаживающий за больным, обязан следить за его показателями. Для лучшего самочувствия пациента и во избежание кислородного голодания давление нужно нормализовать. Больной должен:
- Часто употреблять пищу в небольших количествах.
- Принимать контрастный душ, который бодрит и тонизирует.
- По возможности ходить на прогулки — и свежий воздух, и физическая активность полезны при гипотонии.
- Придерживаться правильного питания, в котором находится высокое количество витаминов В, С, Е, нормализующих давление.
- Спать не меньше 10-ти часов в сутки.
Болезнь Паркинсона не подлежит излечению. Для того, чтобы замедлить прогрессирование недуга, пациенту назначают препараты, способствующие выработке дофамина. Однако и они могут повлиять на давление. Если после приема «Леводопы» замечена ортостатическая гипотония, то необходимо понизить дозу препарата.
Источник
Артериальное давление при болезни Паркинсона и его перепады
При болезни Паркинсона очень часто наблюдается гипотензия — в силу нарушений вегетативной регуляции, и в результате длительного приёма дофаминергических препаратов. Даже если у пациента ранее наблюдалась гипертоническая болезнь — часто через несколько лет необходимость в приёме гипотензивных препаратов отпадает.
Склонность к сниженному артериальному давлению – один из признаков продромальной стадии болезни Паркинсона (согласно EFNS). При этом выраженная ортостатическая гипотензия в первые 5 лет болезни Паркинсона – один из «красных флажков» (когда можно думать о другом диагнозе).
Как ее определить? Если пациент при вертикализации чувствует головокружение, потемнение в глазах, резкую слабость, предобморочное состояние – можно заподозрить ортостатическую гипотензию.
В таком случае обязательна проверка артериального давления — если в течение трёх минут после вертикализации — снижаются и систолическое «верхнее» (больше чем на 20 мм), и диастолическое «нижнее» (больше чем на 10 мм), то есть и ортостатическая гипотензия.
Ортостатическая гипотензия — большой риск падений и, как следствие, переломов. Её нужно обязательно лечить.
Немедикаментозные способы уменьшения гипотензии:
-Медленная и постепенная вертикализация — сначала сесть в кровати с ногами, через 2-3 минуты опустить ноги на пол, через 2-3 минуты встать
-Скрещивание ног, если приходится долго стоять (так уменьшится объем депо крови в венах нижних конечностях)
-Исключить алкоголь (у алкоголя обладает сосудорасширяющим эффектом, вены нижних конечностей расширятся и кровь с ещё большим удовольствием устремится вниз, к депо в ногах).
-Исключить тяжелую физическую нагрузку
-Носить эластичные колготки и чулки (надевать утром, при пробуждении, сидя в кровати с ногами)
-Увеличить объём воды (2-3 л в сутки) и соли 3-8 г (если нет противопоказаний со стороны сердечно-сосудистой системы)
-Питание 5-6 раз в день, маленьким порциями
-Еда не должна быть горячей, лучше умеренно теплой
-В питании должно быть меньше углеводов
-Подъем головного конца кровати на 30 градусов (увеличение секреции ренина, поднимающего давление)
-Повысить давление можно и приемом кофе (в разумных количествах, 1-2 чашки в день), чёрного чая, темного шоколада.
В отдельных случаях – можно принимать кофеин-содержащие таблетки (кофеина цитрат, цитрамон, аскофен – их тоже с осторожностью).
!Также возможная причина усиления гипотензии – побочное действие некоторых лекарственных препаратов: сосудорасширяющие (пентоксифиллин), диуретики, гипотензивные.
Обязательно пересмотреть схему ППС (большинство препаратов, и леводопа в том числе, могут вызывать снижение АД).
При назначении врача – возможен прием флудрокортизона (кортинефф) и мидодрина (гутрон).
Повышение АД (гипертензия) также может встречаться у пациента с болезнью Паркинсона.
Часто у пациентов с БП сочетается постоянная дневная гипотензия и ночная гипертензия лёжа на спине. Оба процесса связаны между собой — ночная гипертензия вызывает никтурию (бесконечные эпизоды мочеиспускания), которая ведёт к гипотензии днем.
Если у пациента гипертоническая болезнь уже была до болезни Паркинсона, то, скорее всего, с течением времени цифры давления будут уменьшаться (это связано с особенностью самого заболевания болезни Паркинсона и применяемых ППС). При этом лечить высокое давление НУЖНО (если оно есть), гипотензивными препаратами (под контролем терапевта/кардиолога, как обычно).
Немедикаментозное методы коррекции гипертензии лёжа:
-Избегать горизонтального положения в течение дня
-Приём углеводов перед сном
-Уменьшить приём жидкости и соли на ночь
-Приём основной дозы гипотензивных препаратов перед сном (после консультации с терапевтом/кардиологом)
-Коррекция схемы ППС
Основной компетентный врач при перепадах АД — кардиолог (дообследование с использованием СМАД и др; коррекция и подбор гипотензивных препаратов, чаще — препаратов с коротким периодом полувыведения во второй половине дня).
Здоровья вам!
Источник
Пониженное давление при болезни Паркинсона считается одним из основных проявлений патологического процесса. Артериальная гипотензия возникает в острой форме и склонна к быстрому прогрессированию, что приводит к кислородному голоданию тканей головного мозга и внутренних органов. Медикаментозная терапия неспособна полностью излечить болезнь, а лишь устраняет негативную симптоматику и приостанавливает развитие дегенеративных процессов.

Причины болезни
Паркинсон относится к дегенеративным недугам неврологического характера, что возникает на фоне отмирания нейронов в отделах головного мозга. Как правило, патология развивается медленно и характеризуется необратимыми процессами, которые приводят к инвалидности. Разрушение клеток в мозге становится причиной дисфункции центральной нервной системы. Основным провоцирующим фактором к развитию болезни считаются естественные возрастные изменения, так как недуг преимущественно поражает людей преклонного возраста. А также к разрушению нейронов приводит неблагоприятная экологическая среда и наследственная предрасположенность.
Вероятность возникновения недуга существенно увеличивается при наличии следующих патологических состояний:
- новообразования в головном мозге;
- серьезные травмы головы;
- атеросклеротические изменения;
- интоксикация вследствие воздействия химикатов;
- инфицирование энцефалитом;
- продолжительное употребление наркотических средств и некоторых лекарственных препаратов.
Важно отметить, что болезнь Паркинсона чаще отмечается у людей, близкие родственники которых страдают неврологическими расстройствами и нарушениями в деятельности нервной системы.
Вернуться к оглавлению
Как проявляется?
 На начальном этапе болезни у человека дрожат руки.
На начальном этапе болезни у человека дрожат руки.
При Паркинсоне симптомы болезни появляются постепенно и на начальных этапах практически незаметны. К первым признакам нарушения деятельности центральной нервной системы на фоне патологического состояния относятся:
- тремор верхних конечностей и головы;
- нарушение тонуса мышечных волокон (непроизвольное сокращение);
- неуверенное передвижение;
- изменение мимики;
- нарушение слюно- и потоотделения;
- непроизвольные движения;
- неразборчивая речь;
- депрессивное состояние;
- ограниченное мышление.
Исходя из степени развития дегенеративных процессов и поражения клеток мозга, выделяют несколько стадий развития недуга, что указаны в таблице:
| Стадия | Проявление |
| 1 | Минимальное одностороннее нарушение подвижности |
| 2 | Двигательные изменения с двух сторон |
| 3 | Шаткость походки, ограниченность в действиях |
| 4 | Невозможность самостоятельно передвигаться, частичный паралич |
| 5 | Полный паралич |
Вернуться к оглавлению
Что происходит с давлением?
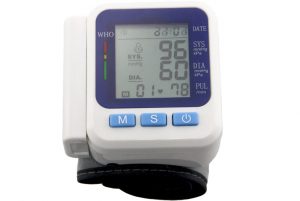 У таких больных показатели АД обычно держатся на отметках 90/60 мм рт. ст.
У таких больных показатели АД обычно держатся на отметках 90/60 мм рт. ст.
Высокое давление не характерно для патологии. Болезнь Паркинсона сопровождается нарушениями гипотонического типа, что связано с дисфункцией вегетативной нервной системы. Такое состояние негативно сказывается на приспособительных реакциях человека, деятельности внутренних органов и состоянии кровеносных сосудов, что приводит к нарушению кровообращения. На фоне этого образовывается неустойчивость артериального давления. Чаще у больных показатели понижаются до 90/60—80/50 мм рт. ст.
Как правило, давление понижается резко и провоцирует существенную гипоксию тканей. Прием некоторых лекарственных препаратов, в частности «Леводопа», которые направлены на борьбу с основным недугом, провоцируют ортостатическую форму гипотонии. Для нее характерно понижение показателей кровяного давления при выполнении резких движений. Такое состояние сопровождается сильным головокружением и упадком сил.
Вернуться к оглавлению
Что делать?
Если на фоне болезни Паркинсона развивается гипотония, важно осуществлять должный уход за больным, с целью предотвратить кислородное голодание мозга. Нужно придерживаться следующих рекомендаций:
- Осуществлять прием пищи 4—5 раз в день, небольшими порциями.
- Увеличить количество прогулок на свежем воздухе.
- Принимать витаминно-минеральные комплексы с высоким содержанием витаминов группы В, С, Е.
- Обеспечить полноценный отдых и сон не менее 10 часов в сутки.
- Принимать контрастный душ.
 Людям с таким заболеванием важно соблюдать питьевой режим.
Людям с таким заболеванием важно соблюдать питьевой режим.
Для улучшения самочувствия больного проводится коррекция питания. Из рациона исключаются продукты, которые нарушают работу пищеварительной системы. Ежедневное меню должно быть разнообразным и содержать продукцию, которая насыщает организм важными микро- и макроэлементами, а также витаминами. Особое внимание уделяется питьевому режиму.
Многие препараты, которые применяются для лечения болезни, провоцируют нарушение в деятельности кровеносной и сосудистой системы и приводят к гипотонии. Поэтому при первых признаках патологических изменений дозировка лекарств снижается до минимально допустимых доз. Важно, чтобы больной отказался от всех вредных привычек и правильно чередовал период активности с полноценным отдыхом. Для снижения психоэмоционального перенапряжения нужна профессиональная психологическая поддержка.
Источник
Вылечить болезнь Паркинсона нельзя, но можно держать ее под контролем. Что об этом заболевании должны знать родственники пациента?
Автор: Наталия Федорова
Дата публикации: 29.09.2020
Если у вас остались вопросы, вы можете задать их, воспользовавшись сервисом Доктис.
1. Отцу поставили диагноз «болезнь Паркинсона». Врач назначил лечение и предупредил: «Следите, чтобы не было ухудшений». Каких ухудшений можно ожидать?
При болезни Паркинсона на фоне стабильного состояния иногда в течение нескольких дней или недель начинают нарастать двигательные расстройства: скованность движений или их замедленность, дрожание рук, неустойчивость при ходьбе… Появляются лекарственные дискинезии — насильственные движения в разных группах мышц, как результат приема лекарственных препаратов.
Например, больной принял назначенную дозу леводопы, его движения стали четче, но вдруг возникли необычные подергивания мышц лица, шеи, туловища… Лекарство, которое раньше действовало 4−5 часов, почему-то стало действовать только полтора – два часа, в результате нарастают основные симптомы заболевания.
Если пациент болеет давно, могут возникнуть психические расстройства, галлюцинации, может резко снизиться артериальное давление, появиться боль в мышцах. Об этих состояниях надо сообщить своему врачу.
Еще может случиться акинетический криз – внезапное и быстрое нарастание симптомов паркинсонизма, с полной обездвиженностью, с тяжелыми вегетативными и психическими расстройствами, с нарушением терморегуляции, когда температура не снижается жаропонижающими средствами. Такое состояние иногда сохраняется более суток и оно, конечно, требует госпитализации.
2. Что приводит к ухудшениям?
- Сильный стресс.
- Физическая перегрузка. Например, чрезмерная работа летом на дачном участке. Вообще, физическая активность необходима при болезни Паркинсона. Полезны лечебная гимнастика, скандинавская ходьба, если сохранена координация – плаванье, танцы. Но изнурять себя физически нельзя.
- Изменения погоды: резкие перепады атмосферного давления и температуры воздуха.
- Инфекционные заболевания: грипп, ОРВИ, воспаление легких, инфекции мочевыводящих путей…
- Запоры, которыми страдают почти все пациенты с болезнью Паркинсона. При неправильной моторике кишечника нарушается всасываемость лекарств, и лечение становится малоэффективным.
- Обезвоживание. При болезни Паркинсона мышца мочевого пузыря, выталкивающая мочу, как и остальные мышцы, находится в постоянном тонусе. Гиперактивный мочевой пузырь заставляет часто пробуждаться ночью, чтобы сходить в туалет. Больные, пытаясь избежать этой проблемы, стараются пить как можно меньше. А пить надо. Выход – принимать жидкость в необходимом количестве до 18 часов.
- Нарушение водно-электролитного баланса. Многие пациенты сидят на бессолевой диете, чтобы не провоцировать подъем артериального давления. Это неправильно. Соль задерживает воду в организме и поддерживает артериальное давление, а при болезни Паркинсона пациенты часто страдают колебаниями давления, когда снижение бывает побочным эффектом приема лекарств.
- Наркоз при операциях.
- Травмы.
- Лекарственные каникулы. Отмену всех препаратов на 2−3 недели ради того, чтобы «отдохнули» печень и почки, раньше практиковали многие врачи. Сейчас понятно, что делать такие «каникулы» нельзя, они ведут к резкому ухудшению состояния.
- Нарушение схемы приема лекарств или перевод пациента с одного препарата на другой, например, с оригинального на копию (дженерик).
- Прием тех лекарств, которые противопоказаны при болезни Паркинсона. Это некоторые нейролептики, такие, как галопередол и аминазин; старые снижающие давление препараты (например, резерпин); холинолитики, которые могут вызвать галлюцинации
3. У мужа, больного паркинсонизмом, появились галлюцинации. Так бывает? Нас это пугает.
Психические расстройства при болезни Паркинсона не редкость, хотя больные часто их скрывают от родных и врача. Если такие расстройства появились, надо обязательно сказать о них врачу, потому что при них нельзя назначать никакие паркинсонистические препараты, кроме левоподы.
Что это за расстройства?
- Малые (доброкачественные) галлюцинации. Когда у больного появляется эффект присутствия посторонних людей.
- Истинные галлюцинации, когда пациент видит животных, насекомых, умерших родственников, начинает вступать с ними в контакт.
- Слуховые галлюцинации.
- Обонятельные галлюцинации.
- Иллюзии – искажения восприятия реальных предметов. Например, на вешалке висит пальто, а пациенту кажется, что это стоит человек.
- Бред ревности, ущерба, когда будто бы кто-то, например, соседи, хотят нанести ущерб больному. Бред преследования, плохого отношения.
- Спутанность сознания.
- Дезориентация во времени и пространстве.
Эти расстройства чаще возникают у людей старческого возраста, у больных с депрессией, после травм, болезней, операций. Первый предвестник психотических расстройств – постоянные нарушения сна.
Прежде всего, надо устранить провоцирующие факторы. Позаботиться о том, чтобы больной не находился в социальной изоляции, а постоянно общался с сиделкой, родственниками. Врач отменит некоторые препараты, в частности снотворные, потому что эти средства могут вызвать психозы.
4. Как проявляются нарушения интеллекта при болезни Паркинсона?
Обычно эти нарушения не грубые, но они повышают риск развития галлюцинаций.
Это замедленность мышления, когда пациент долго не может ответить на вопрос; рассеянность внимания; нарушение контроля над своей деятельностью; сложности при запоминании новой информации.
5. Что делать, если при болезни Паркинсона скачет артериальное давление?
Колебания давления, низкое артериальное давление – это часто встречающиеся проявления этой болезни, а также побочный эффект противопаркинсонических средств.
Нужно избегать резких перемен положения тела. Когда утром больной поднимается с постели, он должен сначала сесть, затем опустить ноги и посидеть так несколько минут, и только потом вставать.
Если предстоит долго стоять, например, в транспорте, можно скрестить ноги, как бы сжимая их в икроножных мышцах.
Ни в коем случае нельзя находиться на солнце, перегреваться.
Не рекомендуется в жаркое время принимать алкоголь.
Надо выпивать за день не менее 2 литров воды. Пить по глоточку в течение дня до 18 часов.
Пищу рекомендуется принимать 5−6 раз в день и маленькими порциями – не более 150 мл.
Для нормализации давления можно приподнять изголовье кровати или спать на высоких подушках.
Рекомендуется носить эластичные компрессионные бинты или колготы.
Для поддержания давления полезна лечебная гимнастика.
Важно нормализовать стул.
Если все это не поможет, врач назначит препарат, который задерживает натрий и жидкость в организме.
Читайте также
Как контролировать болезнь Паркинсона? 6 вопросов неврологу
Источник
